Мукалтин и амбробене: свойства, чем отличаются и что лучше
Что лучше: Мукалтин или Амбробене
Мукалтин

Амбробене


Исходя из данных исследований, Амбробене лучше, чем Мукалтин. Поэтому мы советуем выбрать его.
Но не забывайте, что у данных препаратов в составе разные активные вещества. Поэтому обязательно проконсультируйтесь с врачом. Возможно, какой-то из них может не подойти для вашей терапии.


Сравнение эффективности Мукалтина и Амбробеня
Эффективность у Мукалтина достотаточно схожа с Амбробенем – это означает, что способность лекарственного вещества оказывать максимально возможное действие схоже.
Например, если терапевтический эффект у Мукалтина более выраженный, то при применении Амбробеня даже в больших дозах не получится добиться данного эффекта.
Также скорость терапии – показатель быстроты терапевтического действия у Мукалтина и Амбробеня примерно одинаковы. А биодоступность, то есть количество лекарственного вещества, доходящее до места его действия в организме, схожа. Чем выше биодоступность, тем меньше его потерь будет при усвоении и использовании организмом.
Сравнение безопасности Мукалтина и Амбробеня
Безопасность препарата включает множество факторов.
При этом у Мукалтина она выше, чем у Амбробеня. Важно, где метаболизируется препарат: лекарственные вещества выделяются из организма либо в неизмененном виде, либо в виде продуктов их биохимических превращений. Метаболизм протекает спонтанно, но чаще всего задействует основные органы, такие как печень, почки, лёгкие, кожу, мозг и другие. При оценивании метаболизма у Мукалтина, также как и у Амбробеня мы смотрим, какой орган является метаболизирующим и наколько критично действие на него.
Соотношение риска к пользе – это когда назначение лекарственного препарата нежелательно, но оправдано при определенных условиях и обстоятельствах, с обязательным соблюдением осторожности применения. При этом у Мукалтина рисков при применении меньше, чем у Амбробеня.
Также при рассчете безопасности учитывается проявляются ли только аллергические реакции или же возможная дисфункция основных органов. В прочем как и обратимость последствий от использования Мукалтина и Амбробеня.
Сравнение противопоказаний Мукалтина и Амбробеня
Исходя из инструкции. Количество противопоказаний у Мукалтина достаточно схоже с Амбробенем и составляет малое количество. Это и перечень симптомов с синдромами, и заболевания, различные внешних и внутренние условия, при которых применение Мукалтина и Амбробеня может быть нежелательным или недопустимым.
Сравнение привыкания у Мукалтина и Амбробеня
Как и безопасность, привыкание тоже включает множество факторов, которые необходимо учитывать при оценивании препарат.
Так совокупность значения таких параметров, как «cиндром отмены» и «развитие резистентности», у Мукалтина достаточно схоже со аналогичными значения у Амбробеня. Синдром отмены – это патологическое состояние, возникающее после прекращения поступления в организм веществ, вызывающих привыкание или зависимость. А под резистентностью понимают изначальную невосприимчивость к препарату, этим она отличается от привыкания, когда невосприимчивость к препарату развивается в течение определенного периода времени. Наличие резистентности можно констатировать лишь в том случае, если была сделана попытка увеличить дозу препарата до максимально возможной. При этом у Мукалтина значения «синдрома отмены» и «резистентности» достотачно малое, впрочем также как и у Амбробеня.
Сравнение побочек Мукалтина и Амбробеня
Побочки или нежелательные явления – это любое неблагоприятное с медицинской точки зрения событие, возникшее у субъекта, после введения препарата.
У Мукалтина состояния нежелательных явлений почти такое же, как и у Амбробеня. У них у обоих количество побочных эффектов малое. Это подразумевает, что частота их проявления низкая, то есть показатель сколько случаев проявления нежелательного эффекта от лечения возможно и зарегистрировано – низкий. Нежелательное влияние на организм, сила влияния и токсическое действие у Мукалтина схоже с Амбробенем: как быстро организм восстановиться после приема и восстановиться ли вообще.
Сравнение удобства применения Мукалтина и Амбробеня
Это и подбор дозы с учетом различных условий, и кратность приемов. При этом важно не забывать и про форму выпуска препарата, ее тоже важно учитывать при составлении оценки.
Удобство применения у Мукалтина примерно одинаковое с Амбробенем. При этом они не являются достаточно удобными для применения.
Рейтинг препаратов составлен опытными фармацевтами, изучающий международные исследования. Отчет сгенерирован автоматически.
Дата последнего обновления: 2020-12-04 13:43:04
Как выбрать лекарство при кашле для детей и взрослых?
Что купить от кашля? Приходилось ли вам с таким вопросом обращаться к работникам аптеки? Знаете ли вы, что подобные вопросы ставят их в тупик?
Дело в том, что ассортимент препаратов, направленных на борьбу с кашлем, очень разнообразен. В арсенале фармацевтов есть средства в разных лекарственных формах, отличающиеся по принципу действия. Кашель кашлю – рознь, ведь данный симптом сопровождает множество заболеваний, имеющих разное происхождение. Поэтому перед заказом лекарства важно выяснить, как правильно лечить кашель конкретно в вашем случае.

Рисунок 1 — Как правильно лечить кашель?
Что такое кашель?
Знакомый всем симптом является защитной реакцией организма на различные раздражители – кашляя, мы очищаем дыхательные пути. Кашель может быть симптомом болезни (воспалительной, аллергической) или реакцией на раздражение:
- механическое (пыль);
- химическое (сигаретный дым);
- термическое (холодный или горячий воздух).
Механизм откашливания достаточно сложен. Такая реакция организма наступает в ответ на раздражение нервных окончаний, и она может быть связана не только с заболеваниями дыхательных путей, но и с другими проблемами.
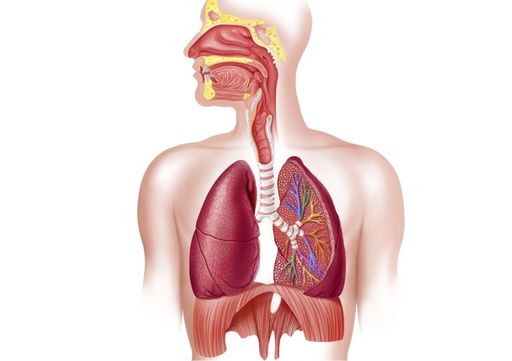
Рисунок 2 — Дыхательная система
Болезни слуховых проходов, нарушения в работе сердечно-сосудистой системы и головного мозга, патологии пищевода, желудка – в этих и других случаях также может появиться кашель. Поэтому чтобы ответить на вопрос, как правильно лечить кашель у ребенка или у взрослого, врачу нужно установить источник проблемы.
Что еще нужно знать, чтобы понять, какие таблетки от кашля помогают лучше?
Перед тем, как выписать больному Лазолван или АЦЦ, врач изучает особенности кашля. А он может быть сухим, лающим, надрывным, беззвучным и т.д. – и все это говорит о разных заболеваниях. В одном случае имеет место травма голосовых связок (беззвучный или сиплый кашель), в другом – об обструктивном бронхите (глухой кашель), в третьем – о воспалении («лающий» кашель).
Кратко перечислим наиболее выраженные характеристики, которые может различить обычный человек, не имеющий специального образования:
-
Кашель сухой и влажный (сухой может перейти в влажный).
Сухой кашель не сопровождается отхаркиванием и выходом мокрот.
Этот симптом проявляется при воспалительных заболеваниях бронхов, гортани и трахеи, при плеврите, а также на начальных стадиях острых вирусных инфекций и при аллергии.
На сухой кашель также жалуются люди, страдающие от сердечных заболеваний (включая порок сердца), а также пациенты, у которых диагностированы нервные болезни (психогенный кашель, возникающий после стресса и т.п.).
Лекарства назначаются в зависимости от особенностей болезни (обычно это противокашлевые успокаивающие средства).
При таком кашле наблюдается отхождение мокроты (секрета, слизи). Она может отличаться по цвету (это помогает установить правильный диагноз).
При влажном кашле не используются противокашлевые средства. Больным рекомендованы отхаркивающие, муколитические, антигистаминные и комбинированные препараты.
Влажный кашель характерен для заболеваний дыхательной системы.
-
По продолжительности различают кашель острый и хронический. Иногда у пациента наблюдаются единичные периодические приступы, иногда они носят постоянный характер (постоянный кашель требует незамедлительного лечения, поскольку он представляет реальную угрозу для жизни).
Обычно бывает у пациентов с острыми вирусными и респираторными заболеваниями.
Продолжительность – в пределах 3 месяцев (при условии лечения).
Хронический кашель беспокоит пациента постоянно.
Длится более 3 месяцев и обычно является симптомом хронических заболеваний дыхательных путей или признаком сердечных, нервных и онкологических болезней.
Что помогает от влалжного и сухого кашля?
Итак, при выборе лекарства важно точно определить, сухой у вас кашель или влажный. Правильное назначение сможет сделать врач: взрослым поможет терапевт, а ребенка нужно показать педиатру. В сложных случаях может понадобиться помощь пульмонолога, инфекциониста, аллерголога.

Рисунок 3 — Быстрая помощь при кашле
При влажном, или продуктивом кашле эффективны муколитические и отхаркивающие средства.
Муколитические препараты. Муколитики способствуют разжижению мокроты (секрета), благодаря чему она легче выводится. Лекарства данной группы назначают при лечении бронхита, пневмонии, трахеита и ряда других заболеваний дыхательных путей. Различают муколитики прямого и непрямого действия.
Муколитические средства прямого действия действуют непосредственно на бронхиальные железы. Мукорегуляторы (муколитики рефлекторного действия) вызывают раздражение нервных окончаний слизистой оболочки желудка.
В эту группу лекарств входят Ацетилцистеин, Амброксол, АЦЦ, Бромгексин, Карбоцистеин, Колдрекс, Лазолван, Мукалтин, Собрерод и др. Муколитики могут использоваться и у пациентов с сухим кашлем, но в составе комбинированной терапии (вместе с другими вспомогательными препаратами) и под контролем врача.
Отхаркивающие средства. Прием данных препаратов показан в случаях, когда необходимо активизировать процесс очищения дыхательных путей. При приеме лекарства происходит раздражение слизистых оболочек бронхов, и как следствие возникает кашель, позволяющий выводить мокроту (запоминаем: муколитики разжижают мокроту, отхаркивающие способствуют ее лучшему выведению). Список наиболее известных отхаркивающих средств включает Гвайфенезин, Стоптуссин, Колдрекс Бронхо. Основными действующими компонентами многих отхаркивающих средств являются растительные экстракты, например, формула многим известного препарата Алтейка включает корни алтея.
Для лечения влажного кашля в составе комплексной терапии могут быть рекомендованы противовоспалительные средства с бронхолитическим и/или отхаркивающим эффектом. К этой категории относятся Аскорил, Проспан, Синупрет, Геделикс и др. Особенность этой группы лекарств: они помогают снять спазм в дыхательных путях, что также может быть причиной кашля.
При лечении сухого кашля обычно используют препараты, угнетающие кашлевые рецепторы, – средства, которые воздействуют на центры головного мозга, нервные окончания или слизистые оболочки. Главная задача препаратов центрального действия – подавить (заблокировать) рефлекс кашля, который изматывает больного. Обычно назначают при хронических формах болезней дыхательных путей, а также при коклюше. Пациенту могут выписать средства, содержащие опиоиды (Коделак), или препараты без наркотического эффекта (Синекод, Глаувент, Либексин). Вышеперечисленные средства не назначают при влажном кашле, поскольку вместо того, чтобы помочь, они загоняют болезнь «вглубь». При сухой форме кашля могут использоваться средства, способствующие разжижению и выведению мокроты (Лазолван, Амброгексал, Стоптуссин и др.).
 Рисунок 4 — Спросите у своего лечащего врача, что лучше от сухого кашля
Рисунок 4 — Спросите у своего лечащего врача, что лучше от сухого кашля
Многие противокашлевые средства оказывают сразу несколько положительных эффектов. Так, сироп подорожника Гербион обладает противокашлевым, отхаркивающим, противовоспалительным и противомикробным действием. Синекод помогает снять спазмы в бронхах и уменьшить воспаление, Либексин расширяет бронхи и обезболивает и т.д.
В отдельную группу вынесены препараты комплексного действия – они назначаются строго врачом (обычно их применяют при терапии обструктивного синдрома). Эти лекарства оказывают отхаркивающее, бронхолитическое, противовоспалительное действие, а также помогают уменьшить кашлевой рефлекс. К ним относятся Стоптуссин и Бронхолитин, Туссин плюс и Лорейн, Протиазин, Гексапневмин, Бутамират и др.
Что лучше?
Большинство лекарственных средств от кашля реализуются в аптеке без рецепта (за исключением некоторых препаратов центрального действия, которые оказывают наркотический эффект). Не секрет, что заболевания дыхательных путей мы зачастую лечим самостоятельно, не обращаясь за профессиональной помощью. Поэтому часто возникает ситуация, когда больной человек пытается разобраться:
- Как выбрать средство от влажного кашля для детей?
- Что лучше – Амброксол или АЦЦ?
- Можно ли принимать Пертуссин и Мукалтин вместе?
- Что лучше от кашля — сироп или таблетки? и т.д.
Рисунок 5 — Можно ли использовать Амброксол при сухом или влажном кашле?
Проблема в том, что одного-единственного препарата, который будет одинаково эффективным и безопасным для всех без исключения пациентов, не существует. Единственная возможность определить лучшее отхаркивающее или муколитическое средство от кашля для конкретного человека – это пройти обследование у врача. Специалист назначает фармацевтические препараты, ориентируясь на:
-
Диагноз (изучаются симптоматика и жалобы, проводятся обследования – анализы, рентген). Если это сухой кашель, схема терапии одна, если мокрый – другая, если нервный – третья.
Например, отвечая на вопрос, что лучше АЦЦ или Амбробене для ребенка, врач обязательно уточнит возраст (грудничкам подойдет раствор или сироп Амбробене, тогда как АЦЦ назначают детям от двух лет).
-
Наличие противопоказаний. Лекарств, которые можно принимать всем без исключения, практически не существует. Много ограничений – для беременных женщин и детей, а также людей, имеющих аллергию на те или иные компоненты, а также тяжелые заболевания внутренних органов.
Для более наглядного примера можно сравнить назначение таких хорошо известных препаратов, как Лазолван и Аскорил (многих пациентов интересует, что лучше и можно ли принимать их одновременно).
Выше мы уже выяснили, что Аскорил – это противовоспалительный препарат с отхаркивающим эффектом, а Лазолван – муколитик непрямого действия. Оба средства применяются при лечении влажного кашля, возникающего в результате различных патологий респираторного тракта.
Список показаний для обоих препаратов схож (у Аскорила он шире, поскольку это комбинированная формула). Однако в силу того, что составы лекарств заметно отличаются, перечень противопоказаний и побочных эффектов у них разный. Например, Аскорил не назначают при гипертонии, глазных патологиях и язве желудка, а также при сахарном диабете и гормональных нарушениях, тогда как у Лазолвана таких противопоказаний нет. Если Аскорил можно принимать детям только от 6 лет, то уколы и сироп Лазолван могут порекомендовать самым маленьким пациентам.
Еще один важный момент – форма выпуска лекарства. Лазолван представлен в более широком ассортименте: помимо сиропа и таблеток, как в случае с Аскорилом, можно купить Лазолван в капсулах, в виде раствора для инъекций и спрея.
Одновременное использование обоих средств допускается, но только под контролем врача, поскольку увеличиваются риски развития побочных реакций. Следует также упомянуть, что при комбинированной терапии Лазолван предпочтительнее, поскольку допускается его сочетание со многими фармацевтическими средствами (в том числе с кортикостероидами, мочегонными средствами и т.д.).
Делаем вывод: перед тем, как отдать предпочтение какому-то средству, нужно учесть множество факторов. Поэтому самое правильное решение – не рисковать, занимаясь самолечением, а уточнить, что купить от кашля, у своего лечащего врача, согласовав со специалистом возможность применения и сочетание разных препаратов.
Видео 1 — Что такое кашель и как с ним бороться?
Выбор средств, влияющих на кашель, у детей с острыми инфекциями дыхательных путей
к.м.н., доцент Бовбель И.Э.
Назначение противокашлевых, отхаркивающих или муколитических средств является одним из основных направлений симптоматической терапии заболеваний респираторного тракта у детей и подростков. Широкий ассортимент лекарственных средств, влияющих на кашель, создает определенные трудности в выборе препарата для лечения.
Кашель (tussis) – сложный защитный рефлекс, направленный на выведение из дыхательных путей инородных веществ, поступающих с вдыхаемым воздухом и/или патологически измененного трахеобронхиального секрета. Раздражение нервных окончаний n.vagus, расположенных в дыхательных путях, и рецепторов плевры приводит к передаче нервных импульсов в кашлевой центр продолговатого мозга. Благодаря активизации кашлевого центра и при участии ретикулярной формации формируется ответная реакция – вдох, затем происходит синхронное сокращения мышц гортани, бронхов, грудной клетки, живота и диафрагмы при закрытой голосовой щели с последующим ее открытием и форсированным толчкообразным выдохом.
Инородные частицы и микроорганизмы, поступающие с вдыхаемым воздухом, осаждаются на слизистых респираторного тракта и в дальнейшем выводятся вместе со слизью. В физиологических условиях основным механизмом очищения трахеобронхиального дерева является мукоцилиарный клиренс и перистальтика мелких бронхов. Очищение дыхательных путей происходит благодаря скоординированной и содружественной деятельности реснитчатого эпителия трахеи и бронхов. В нормальных условиях кашель, в отличие от мукоцилиарного клиренса, не играет решающей роли в очищении дыхательных путей и имеет вспомогательное значение в процессах санации респираторного тракта.
Кашель и его характеристика
Основные причины кашля
У здоровых детей кашель отмечается крайне редко и может появляться только тогда, когда слизь во время сна скапливается в гортани. Возникновение кашля должно рассматриваться как проявление несостоятельности физиологических механизмов трахеобронхиального дерева.
Кашель является частым симптомом острых респираторных инфекций (ОРИ) тракта. При этом интенсивность и характер кашля варьируют от этиологического фактора, топики поражения респираторного тракта, периода заболевания, а также от индивидуальных особенностей организма.
При воспалительных заболеваниях верхних дыхательных путей (рините, синусите, аденоидите, гранулезном фарингите) кашель связан с раздражением кашлевых рецепторов придаточных пазух носа и гортани. Стекание слизистого или слизисто-гнойного отделяемого по задней стенке глотки, “подсушивание” слизистой оболочки глотки в связи с дыханием через рот приводят к появлению кашля, усиление которого происходит ночью и утром.
При ларингите кашель сухой, грубый (“лающий”), часто сочетается с осиплостью и реже с афонией, которые возникают в результате резкого отека голосовых связок и подслизистых пространств гортани. В начальном периоде острого трахеита и бронхита кашель обычно сухой и навязчивый, при трахеите может сопровождаться чувством давления или болями за грудиной. На второй неделе болезни кашель при этих заболеваниях, как правило, становится продуктивным, появляется тенденция к уменьшению его интенсивности и частоты. Кашель при пневмонии часто отрывистый, болезненный, при плеврите сопровождается локальной болезненностью. Продолжительность и интенсивность кашля во многом зависят от этиологии респираторного заболевания. Так, при микоплазменной и хламидийной инфекциях, несмотря на проведенную этиотропную терапию, кашель может сохраняться до 3-4 недель.
Длительно сохраняющийся кашель (более 3-х недель) требует исключения не только заболеваний инфекционно-воспалительного генеза, но и других состояний (инородное тело, аспирация и др.). Для диагностики причин кашля необходимо тщательно собрать анамнез, выяснить характер, интенсивность кашлевого синдрома.
Инородное тело в дыхательных путях проявляется внезапным развитием приступа кашля, нередко с цианозом и асфиксией. В дальнейшем приступы периодически возобновляются, кашель при этом частый, сухой, мучительный.
Кашель может возникать рефлекторно при заболеваниях сердца, пищевода, ЛОР-органов, в результате раздражения периферических рецепторов n.vagus. Хроническая аспирация пищи возникает нередко при трахео-пищеводном свище, гастро-эзофагельном рефлюксе, а также при органическом поражении ЦНС (бульбарные и псевдобульбарные нарушения). Характерным признаком этих патологических состояний является возникновение приступов сухого кашля во время или сразу после еды, нередко сопровождающихся цианозом.
Кашель является постоянным симптомом хронических неспецифических заболеваний легких, легочной формы муковисцидоза, врожденных пороков развития трахеи и бронхов (синдром Мунье-Куна, трахеобронхомаляции и бронхомаляции, синдром Вильямса-Кемпбела). Его интенсивность коррелирует с объемом поражения легочной ткани. Так, при поражении в пределах сегментов одной доли малопродуктивный кашель в период ремиссии бывает редким и непостоянным, отмечается обычно по утрам. В некоторых случаях при поражении 1-2-х легочных сегментов кашель появляется лишь при обострении воспалительного процесса. При распространенном процессе отмечается более постоянный кашель, иногда со значительным количеством мокроты.
В начальной стадии муковисцидоза малопродуктивный кашель непостоянен и возникает чаще в утреннее время. Однако со временем, при прогрессировании заболевания кашель становится постоянным, мучительным, приступообразным с трудно-отделяемой вязкой, густой, слизисто-гнойной мокротой.
При синдроме Мунье-Куна (трахеобронходилятации) в результате врожденной аномалии мышечной и эластичной ткани происходит расширение просвета трахеит и бронхов. Кашель при этом заболевании вибрирующий, постоянный, влажный с выделением большого количества слизисто-гнойной или гнойной мокроты. При трахеобронхомаляции и бронхомаляции – врожденной патологической мягкостью хрящевого каркаса стенок трахеи и крупных бронхов отмечаются (особенно при синдроме Вильямса-Кемпбела) симптомы тяжелого распространенного бронхита с постоянным влажным кашлем.
Наиболее частой и классической формой первичной цилиарной дискинезии, наследственного заболевания, является синдром Картагенера (обратное расположение внутренних органов, бронхоэктазы и синусит). Развитие воспалительного процесса связано с дисфункцией реснитчатого эпителия, выстилающего не только респираторный тракт, но также и средне и внутреннее ухо, эпендиму желудочков, фаллопиевы трубы. Бронхолегочные изменения при первичной цилиарной дискинезии сопровождаются постоянным кашлем с трудно-отделяемой слизистой или слизисто-гнойной мокротой.
Паразитарные заболевания легких у детей диагностируются редко. Легкие могут поражаться транзиторно при аскаридозе, эхинококкозе или служить местом окончательной локализации паразита (при парагонимозе). Кашель при этом влажный, мокрота слизистая, желтоватая, нередко с примесью крови.
Иммунодефицитные состояния у детей часто сопровождаются развитием хронических воспалительных процессов в бронхолегочной системе с постоянным кашлем, характеризующимся отхождением большого количества гнойной мокроты.
В ряде случаев кашель может быть связан с заболеваниями других органов и систем (центральной нервной системы, органов средостения и др.). Так, при патологическом возбуждении кашлевого центра в ЦНС развивается кашель центрального генеза. В ряде случаев кашель может отмечаться при невротических реакциях.
Роль кашля в санации дыхательных путей при воспалении респираторного тракта
Воздействие повреждающего инфекционного фактора (вирусы парагриппа, респираторно-синтициатльные, аденовирусы, внутриколеточно расположенные микроорганизмы и др.) на слизистые оболочки трахеи и бронхов вызывает острое воспаление, характеризующееся увеличением количества бокаловидных клеток, выделяющих слизистый секрет, при снижении санирующей и эвакуационной функций мерцательного эпителия. Установлено, что одновременно с гиперпродукцией слизи изменяется состав трахеобронхиального секрета – уменьшается удельный вес воды и повышается концентрация муцинов (нейтральных и кислых гликопротеинов), что ведет к увеличению вязкости мокроты.
Повышение вязкости секрета при воспалении респираторного тракта нарушает не только дренажную функцию бронхов, но также и местную защиту (снижается уровень секреторного IgA и других иммуноглобулинов, секретируемых плазматическими клетками слизистой оболочки дыхательных путей).
Таким образом, воспаление трахеи и бронхов приводит к нарушению мукоцилиарного клиренса, что не позволяет полноценно освобождать дыхательные пути от мокроты, и основным механизмом очищения дыхательных путей становится кашель.
В начале заболевания ОРИ кашель, как правило, сухой, непродуктивный или малопродуктивный, не приводящий к эффективному отхождению мокроты. Обычно к 3–4 дню кашель становится влажным, однако эвакуация бронхиального секрета нарушена вследствие повреждения мукоцилиарного эпителия.
Имеются особенности механизмов возникновения кашля при воспалении дыхательных путей у детей различного возраста. Так, в дошкольном возрасте непродуктивный кашель обусловлен повышением адгезивности бронхиального секрета, недостаточной активностью мерцательного эпителия бронхов и несостоятельностью сократительного аппарата бронхиол. Немалую роль играет недостаточность синтеза сурфактанта, особенно у недоношенных и детей первых месяцев жизни. Начиная с 5-6 летнего возраста, в механизмах возникновения кашля большое значение приобретает бронхоспазм и гиперреактивность бронхов.
Выбор терапии при кашле
Изучение механизмов возникновения непродуктивного кашля дерева при острых респираторных инфекциях важно для определения оптимального варианта терапии, направленной на разжижение слизи, стимуляцию выведения бронхиального секрета и регидратацию слизистой оболочки. Наоборот, при лечении продуктивного кашля с обильной жидкой мокротой основная задача заключается в изменении физико-химических свойств секрета, снижении его внутриклеточного образования. Такая терапия должна использоваться в ситуациях, когда кашель очень интенсивный, сопровождается рвотой и имеется риск развития аспирации (например, у недоношенных, у детей с тяжелой патологией центральной нервной системы, миопатией). Для правильного выбора средств, влияющих на кашель, необходимо:
- определить причину кашля;
- оценить характер кашля (продуктивность, интенсивность, время его появления, продолжительность, степень влияния на состояние ребенка) и бронхиального секрета;
- выявить наличие или отсутствие бронхоспазма;
- учитывать фармакологические характеристики средств, влияющих на кашель.
Детальная характеристика симптомов кашля, наряду с уточнением анамнеза и оценкой результатов клинического обследования позволяют установить правильный диагноз и назначить адекватную терапию .
Мукоактивная терапия
Мукоактивная терапия направлена на нормализацию функции дыхания. Это достигается санацией дыхательных путей с помощью мукоактивных препаратов. Выбор лекарственных средств должен осуществляться с учетом механизма их действия (таб. 1).
Классификация мукоактивных препаратов по механизму действия
ТОП-7 ошибок в лечении кашля. Что на самом деле нужно делать с мокротой?


Кашель – это симптом широкого спектра заболеваний дыхательных путей. Он представляет собой рефлекторный механизм их очистки. В большинстве случаев кашель возникает непроизвольно, но иногда человек может вызвать его собственными усилиями. Острый длится до трех недель, подострый – до восьми недель, хронический – более восьми недель.
Что такое мокрота?
Мокрота – это субстанция, которая накапливается на стенках органов дыхательной системы в случае их заболевания. Секрет в легких и бронхах вырабатывается всегда и отходит в небольших количествах без раздражения кашлевых рецепторов.
Но в условиях развития патологического процесса его становится слишком много. Мокрота различается по составу и бывает:
- при воспалительном процессе или бронхиальной астме – слизистой;
- при бактериальных заболеваниях – гнойной;
- при отеке легких – серозной;
- при туберкулезе или раке органов дыхания – кровянистой.
В любом случае из дыхательных путей она должна удаляться. Ее скопление чревато обструкцией бронхов. Если их просветы будут перекрыты, возникнет дыхательная недостаточность, представляющая угрозу жизни.
Типы кашля
По количеству выделений различают продуктивный и непродуктивный кашель Первый сопровождается отхождением мокроты и, по сути, выполняет свою главную функцию. Второй является сухим. На начальной стадии заболевания он бывает таковым из-за повышенной вязкости мокроты. Но он может возникнуть и под действием иных раздражителей кашлевых рецепторов (воспалительного процесса или стекающего носового секрета).
Обычно кашель сначала бывает непродуктивным, а по мере разжижения мокроты становится влажным. Это доставляет неудобства, но необходимо для выздоровления. Однако неприятные ощущения и незнание принципа действия кашлевого механизма заставляют людей совершать серьезные ошибки при лечении.
Распространенные заблуждения при лечении кашля
Мы собрали самые частые ошибки, которые допускаются при борьбе с кашлем. Избегая их, вы сможете выздороветь быстрее и предотвратить осложнения.
Заблуждение 1. Подавление кашлевого рефлекса при отхождении мокроты
Эта ошибка вызвана неправильным пониманием природы кашля. Люди считают, что проблема заключается именно в нем, поэтому и стремятся устранить неприятный симптом. Однако кашель – это не болезнь, а механизм очистки дыхательных путей. Он помогает бороться с последствиями заболевания в виде скопления мокроты.
Но иногда и понимание необходимости откашляться не помогает. Больной принимает средства для подавления этого рефлекса, избавления от дискомфорта. При влажном кашле возникает ощущение, будто человек сейчас захлебнется. Это хочется предотвратить.
Но принимать противокашлевые препараты в этом случае недопустимо, иначе мокрота будет накапливаться в легких. Необходимо очищать дыхательные пути. В этом помогут муколитические и отхаркивающие препараты.
Заблуждение 2. Лечение кашля антибиотиками
В представлении многих антибиотики – это чудо-средство, которое спасает от запущенных заболеваний. Если кашель очень сильный или долго не проходит, значит, вылечить его можно только антибиотиками. Но это не ошибка – это выбор, который может привести к серьезным побочным эффектам:
- подавление микрофлоры кишечника;
- авитаминоз;
- дисфункция печени;
- нарушение почечных структур.
Антибиотики назначают для лечения осложнений заболевания, вызвавшего кашель. И только в случае, если они имеют бактериальную природу (например, пневмония). Но сам симптом никогда не вызывается бактериями.
Поэтому принимать антибиотики можно только по показаниям. Без контроля врача к ним лучше не прибегать. Не имея медицинских знаний, не получится правильно выстроить поддерживающую терапию.
Заблуждение 3. Прием муколитических средств при сухом кашле невирусного характера
Многие считают, что сухой кашель – это всегда симптом начала вирусного респираторного заболевания. Но он может вызываться и другими причинами. Бывает, что излишков мокроты в организме нет, и разжижать муколитическими препаратами просто нечего.
Для правильного подбора необходимых медикаментов нужно установить причину кашля:
- если это назальный затек – лечить насморк;
- если это аллергическая реакция – принимать антигистамины;
- если это реакция на сухой воздух – увлажнить его;
- если это кашлевой невроз – пройти курс психотерапии.
В таких случаях прием традиционных противокашлевых препаратов не дает эффекта. Люди начинают подозревать осложнения и принимать сильные лекарства, что вредно для организма. Для предотвращения этого лучше сразу обратиться к врачу, который найдет причину кашля.v
Заблуждение 4. Использование неэффективных народных средств
Здесь мы рассмотрим сразу четыре распространенные ошибки, выясним их природу и определим правильный порядок действий.
| Ошибка | Почему это неправильно | Что нужно делать |
|---|---|---|
| Нахождение в сухом помещении во время ОРЗ. | Это устоявшийся миф, будто влажность в помещении препятствует выздоровлению. На самом деле сухой воздух снижает активность интерферонов, необходимых для борьбы с вирусом. | Намеренно повышать влажность в помещении, где находится больной. В этом поможет бытовая техника или обычная влажная уборка. |
| Отказ от лекарств в пользу растительных аналогов. | Люди боятся лекарств, считая их химией. Но растения могут нанести не меньший вред (например, передозировка активным веществом или аллергическая реакция). | Принимать медикаменты, подобранные врачом с учетом диагноза и сопутствующих заболеваний. |
| Лечение горчичниками и банками. | Польза их клинически не подтверждена. Зато вред в виде ожогов кожи и непомерной нагрузки на сосуды очевиден. | Выбирать методы лечения, эффективность которых доказана. |
| Игнорирование кашля. | Многие считают, что кашель, как и насморк, рано или поздно проходит сам. Но он не всегда бывает вызван легкой простудой, поэтому есть риск пропустить серьезное заболевание. | Лечить кашель, предварительно установив его причину. Важно не допустить переход его в хронический, поскольку это делает дыхательные пути более уязвимыми. |
Правильное лечение кашля
Главная задача при лечении респираторного заболевания – освободить легкие от мокроты. В первые несколько дней она может накапливаться, вызывая сухой кашель. Но в дальнейшем секрет должен разжижаться и выводиться из организма.
Если этого не происходит, необходимо принимать муколитические (разжижающие мокроту) и секретомоторные (стимулирующие ее отхождение) медикаменты. Подбирать их лучше под контролем врача.
По наблюдениям пульмонологов, мокрота лучше всего отходит по утрам, в положении лежа на боку. Не следует принимать отхаркивающие препараты на ночь, в противном случае поспать не удастся.
Если сухой кашель вызван не заболеваниями дыхательных путей, а воспалением горла или аллергией, стратегия лечения будет иной. Здесь допустимо подавлять кашлевой рефлекс. Однако это не отменяет необходимости борьбы с заболеванием, вызвавшим его.
Что делать, если мокрота не отходит?
Это вещество накапливает болезнетворные микроорганизмы. К тому же в большом количестве оно препятствует дыханию. Поэтому нельзя допускать, чтобы мокрота скапливалась в легких. Если лекарства не помогают, можно простимулировать ее отхождение дополнительными средствами:
- обильным теплым питьем;
- ингаляциями;
- травяными сборами;
- употреблением имбиря;
- дыхательной гимнастикой.
Однако сначала следует посоветоваться с лечащим врачом. Он подскажет оптимальный состав сбора или вещество для ингаляции. Важно, чтобы они не снижали эффективность основной терапии и не вызывали индивидуальных реакций.
В случае, если самостоятельное откашливание невозможно, мокроту убирают с помощью аспиратора. К такой мере прибегают при мышечной слабости.
Гаталова Дагмара Сулимовна, терапевт, эндокринолог, врач медицинских кабинетов 36,6
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Врачи рассказали, чего следует избегать при лечении ковида на дому
Антибиотики, иммуномодуляторы, средства от кашля, жаропонижающее и витамины, — ко всем этим средствам прибегают люди, решившие самостоятельно лечиться от коронавирусной инфекции. Однако врачи предупреждают: бездумное применение препаратов может усугубить тяжесть состояния и нанести еще больший вред здоровью. «Газета.Ru» — о том, чего нельзя делать заболевшим.
При лечении коронавируса в амбулаторных условиях россияне часто допускают ошибки, которые не только уменьшают эффективность терапии, но могут также привести к серьезному ухудшению здоровья. Врачи утверждают: есть целый ряд препаратов, применять которые можно только по их назначению.
Так, иммунолог Мария Польнер сообщила, что наиболее частой ошибкой является бесконтрольное употребление иммуномодуляторов. «Пациенты считают, что раз есть приставка «иммуно», значит, препарат безусловно полезен и не несет никакого вреда. Но это не так. Нельзя смоделировать только часть иммунитета, это может повлечь за собой последствия, например, в виде развития или обострения аутоиммунных заболеваний», — пояснила врач «Газете.Ru».
Также, по ее словам, при первых же симптомах болезни пациенты начинают принимать антибактериальные средства. «И делают это бесконтрольно, из-за чего может развиться резистентность (сопротивляемость, — «Газета.Ru») патогенных бактерий, и когда уже действительно будет острая необходимость, антибиотики могут оказаться бессильны», — подчеркнула иммунолог.
Врачи настаивают: антибиотики можно принимать строго по назначению врача. «Если вы будете начинать пить антибактериальные препараты, а затем бросать их – это приведет к устойчивости организма, внутренние микроорганизмы перестанут реагировать на средство, и мы уже никогда не сможем вылечить болезнь», — предупредила любителей самолечения врач общей практики Анастасия Тараско.
Принимать антибиотики самостоятельно не стоит еще и потому, что они вообще не обладают эффективностью при вирусных инфекциях в целом и при COVID-19 в частности.
«Показанием для применения антибиотиков при ковиде являются только клинико-лабораторные признаки присоединения бактериальной инфекции. Самостоятельно это определить невозможно — это может сделать только врач», — объяснил заслуженный врач России, ведущий научный редактор Vrachu.ru Михаил Каган.
По его словам, бесконтрольное применение этих препаратов может представлять опасность, так как многие из них обладают побочными эффектами и, кроме того, могут приводить к видоизменениям резистентных бактерий, которые сами способны вызвать отдельный инфекционный процесс. Антибиотики опасны такими последствиями, как тошнота, рвота, спазм бронхов и аритмия.
«Кроме того, многие принимают местные антибиотики и антисептики в виде таблеток для рассасывания», — сообщила Мария Польнер. Она пояснила, что тем самым пациенты нарушают естественную микробиоту слизистых оболочек, что приводит снижению их защитных свойств, а значит вирус может легче проникнуть в организм. «Буквально сегодня обращалась пациентка с грибковым поражением рта, кандидозом, образовавшимся от лечения такими препаратами», — отметила иммунолог.
Нередко пациенты при домашнем лечении коронавируса самостоятельно применяют препараты с недоказанной эффективностью — в частности, арбидол, осельтамивир, гидроксихлорохин — их врачи тоже советуют избегать.
«Необходимо помнить, что нельзя руководствоваться принципом «вреда не будет, а вдруг поможет?». Абсолютно безвредных медикаментов нет.
Развитие побочных действий при отсутствии лечебного эффекта препарата может не только значительно ухудшить состояние пациента и способно в значительной степени «запутать» клиническую картину заболевания, что затрудняет принятие правильных решений в отношении рациональной лечебной тактики», — объяснил Михаил Каган.
Бездумно принимать для лечения от коронавируса нельзя даже витамины — по словам Марии Польнер, пациенты с COVID-19 нередко в больших дозах пьют витаминные комплексы, но это может вызвать аллергическую реакцию. И опасность не только в аллергии. «Люди забывают, что потребление витаминов и микроэлементов имеет такое же лекарственное воздействие, что и другие препараты, — предупредила Анастасия Тараско. — Например, бесконтрольное потребление витамина D серьезно влияет на почки. А прием витамина C в больших дозах чреват образованием камней, отеками, нарушением работы поджелудочной железы и даже повышением в крови лейкоцитов».
Внимательно стоит относиться и к употреблению адаптогенов – препаратов природного происхождения. «Такие средства, как, например, женьшень, работают накопительно. Если дозу превышать, то никакого улучшения иммунитета не будет. Только воздействие на печень, почки и желудочно-кишечный тракт, что может привести к обострению имеющихся хронических патологий», — пояснила Тараско.
Не менее распространенной ошибкой является стремление людей при недомогании снизить температуру — на это недавно обратили внимание в посвященной здоровью программе «О самом главном» на телеканале «Россия 1». Эксперты отметили, что при отсутствии хронических заболеваний температура до 38,5 °C считается нормой – именно она помогает организму справиться с вирусом, поэтому сбивать ее не следует, лучше вызвать скорую помощь.
И, наконец, не стоит злоупотреблять средствами от кашля. Проблема в том, что подобные препараты стимулируют выделение мокроты, тем самым затрудняя дыхание и усугубляя кислородное голодание, свойственное COVID-19.





