Микомакс или флуконазол — какой медикамент лучше?
Что лучше: Флуконазол или Микомакс
Флуконазол

Микомакс


Исходя из данных исследований, Микомакс и Флуконазол почти одинаковые.
Активные вещества одинаковые. Поэтому выбирайте исходя из цены


Сравнение эффективности Флуконазола и Микомакса
Эффективность у Флуконазола достотаточно схожа с Микомаксом – это означает, что способность лекарственного вещества оказывать максимально возможное действие схоже.
Например, если терапевтический эффект у Флуконазола более выраженный, то при применении Микомакса даже в больших дозах не получится добиться данного эффекта.
Также скорость терапии – показатель быстроты терапевтического действия у Флуконазола и Микомакса примерно одинаковы. А биодоступность, то есть количество лекарственного вещества, доходящее до места его действия в организме, схожа. Чем выше биодоступность, тем меньше его потерь будет при усвоении и использовании организмом.
Сравнение безопасности Флуконазола и Микомакса
Безопасность препарата включает множество факторов.
При этом у Флуконазола она достаточно схожа с Микомаксом. Важно, где метаболизируется препарат: лекарственные вещества выделяются из организма либо в неизмененном виде, либо в виде продуктов их биохимических превращений. Метаболизм протекает спонтанно, но чаще всего задействует основные органы, такие как печень, почки, лёгкие, кожу, мозг и другие. При оценивании метаболизма у Флуконазола, также как и у Микомакса мы смотрим, какой орган является метаболизирующим и наколько критично действие на него.
Соотношение риска к пользе – это когда назначение лекарственного препарата нежелательно, но оправдано при определенных условиях и обстоятельствах, с обязательным соблюдением осторожности применения. При этом у Флуконазола нет никаих рисков при применении, также как и у Микомакса.
Также при рассчете безопасности учитывается проявляются ли только аллергические реакции или же возможная дисфункция основных органов. В прочем как и обратимость последствий от использования Флуконазола и Микомакса.
Сравнение противопоказаний Флуконазола и Микомакса
Исходя из инструкции. Количество противопоказаний у Флуконазола достаточно схоже с Микомаксом и составляет малое количество. Это и перечень симптомов с синдромами, и заболевания, различные внешних и внутренние условия, при которых применение Флуконазола и Микомакса может быть нежелательным или недопустимым.
Сравнение привыкания у Флуконазола и Микомакса
Как и безопасность, привыкание тоже включает множество факторов, которые необходимо учитывать при оценивании препарат.
Так совокупность значения таких параметров, как «cиндром отмены» и «развитие резистентности», у Флуконазола достаточно схоже со аналогичными значения у Микомакса. Синдром отмены – это патологическое состояние, возникающее после прекращения поступления в организм веществ, вызывающих привыкание или зависимость. А под резистентностью понимают изначальную невосприимчивость к препарату, этим она отличается от привыкания, когда невосприимчивость к препарату развивается в течение определенного периода времени. Наличие резистентности можно констатировать лишь в том случае, если была сделана попытка увеличить дозу препарата до максимально возможной. При этом у Флуконазола значения «синдрома отмены» и «резистентности» достотачно малое, впрочем также как и у Микомакса.
Сравнение побочек Флуконазола и Микомакса
Побочки или нежелательные явления – это любое неблагоприятное с медицинской точки зрения событие, возникшее у субъекта, после введения препарата.
У Флуконазола состояния нежелательных явлений почти такое же, как и у Микомакса. У них у обоих количество побочных эффектов малое. Это подразумевает, что частота их проявления низкая, то есть показатель сколько случаев проявления нежелательного эффекта от лечения возможно и зарегистрировано – низкий. Нежелательное влияние на организм, сила влияния и токсическое действие у Флуконазола схоже с Микомаксом: как быстро организм восстановиться после приема и восстановиться ли вообще.
Сравнение удобства применения Флуконазола и Микомакса
Это и подбор дозы с учетом различных условий, и кратность приемов. При этом важно не забывать и про форму выпуска препарата, ее тоже важно учитывать при составлении оценки.
Удобство применения у Флуконазола примерно одинаковое с Микомаксом. При этом они не являются достаточно удобными для применения.
Рейтинг препаратов составлен опытными фармацевтами, изучающий международные исследования. Отчет сгенерирован автоматически.
Дата последнего обновления: 2020-12-04 13:46:04
Вульвовагинальный кандидоз

В силу понятных причин клиенты аптек нечасто обращаются за советом первостольника по вопросам лечения т.н. деликатных недугов. К небольшому числу исключений в этом плане относится вульвовагинальный кандидоз: по данным опроса Ipsos Comcon, с жалобами посетительниц на «молочницу» в повседневной практике часто сталкивается почти половина российских провизоров (44,9%)1.
Кандида жжет
Возбудители вульвовагинальнога кандидоза (ВВК) — грибы рода Candida. В большинстве случаев это Candida albicans, однако в последние годы все чаще регистрируются инфекции, связанные и с другими видами (non-albicans) этого условно-патогенного микроорганизма: Candida glabrata, Candida tropicalis, Candida krusei и др. Следует подчеркнуть, что возникновение заболевания обусловлено не самим фактом присутствия кандид в организме (они постоянно обитают на слизистых оболочках кишечника, ротовой полости, влагалища), а их избыточным ростом и размножением. «Захватив» урогенитальный тракт, грибы колонизируют слизистую оболочку влагалища, внедряются в ее эпителий и подлежащие слои.
Характерный симптом «молочницы» — густые творожистые выделения с нейтральным запахом. При острой форме им, как правило, сопутствуют зуд, жжение и боль в области половых губ, усиление зуда во время сна или после водных процедур и полового акта, болевые ощущения во время секса и при мочеиспускании.
ВВК — заболевание весьма «назойливое»: до 50% женщин имеют ≥ 2 эпизодов острой «молочницы» в жизни, у 5% и вовсе развивается рецидивирующая форма (≥ 4 острых эпизодов в течение года)2.
Что вправе посоветовать первостольник (ОТС-зона)
Два основных класса лекарств для терапии ВВК — местные и пероральные противогрибковые средства, активные против грибов рода Candida. Согласно действующим Федеральным рекомендациям по ведению больных урогенитальным кандидозом, в случае острой «молочницы» предпочтение отдается местным (вагинальным) формам, при невозможности их использования в ход идут антимикотики системного действия3.
В ассортименте аптек есть множество безрецептурных препаратов из этих групп, которые разрешены к применению в рамках ответственного самолечения. Разумеется, этот факт ни в коей мере не отменяет основную рекомендацию клиентке с жалобами на симптомы «молочницы»: посетить гинеколога. Это необходимо как для максимально точной диагностики инфекции (спектр возбудителей, сопутствующие инфекции и т.п.), так и для подбора оптимальной терапии, ведь многие препараты с клинически доказанной высокой эффективностью относятся к рецептурному сегменту (см. раздел «Возможные назначения врача»).
Основная рекомендация. Местные противогрибковые средства
Обоснование предложения: подавляют/уничтожают возбудителей «молочницы» непосредственно в очаге инфекции.
Варианты предложения: вагинальные свечи Гинезол 7, Залаин, Клотримазол, Ливарол, Пимафуцин, вагинальные таблетки Кандид (500 мг), вагинальный гель Кандид, вагинальный крем Дафнеджин и др.
Факторы выбора препарата
Безрецептурные вагинальные антимикотики различного состава обладают схожим спектром противогрибкового действия. Различные лекарственные формы препаратов не имеют значимых отличий по эффективности, их выбор в основном определяется субъективными предпочтениями пациентки: кому-то больше по нутру свечи, кому-то — вагинальные таблетки, кому-то — гель или крем. Все вагинальные OTC-препараты от «молочницы» применяются с частотой 1 раз в день (на ночь).
Пожалуй, наиболее существенное отличие между местными OTC-препаратами — рекомендованная длительность терапии при острой «молочнице». Самыми удобными в этом плане можно назвать вагинальные свечи Залаин (сертаконазол) и вагинальные таблетки Кандид (клотримазол) в дозе 500 мг: курс лечения ими состоит из однократного введения препарата.
Другие безрецептурные средства применяют дольше:
- 3—5 дней — Ливарол;
- 3—6 дней — Пимафуцин или его генерики;
- 6—7 дней — Дафнеджин, свечи Клотримазол в дозе 100 мг, Гинезол 7, вагинальный гель Кандид.
Лечение проводится до полного исчезновения клинических симптомов острого ВВК.
2. Ограничения к применению
Одна из основных групп риска «молочницы» — беременные: у них заболевание развивается в 2—3 раза чаще, чем у небеременных женщин4. Из OTC-препаратов допустимо использование у этой категории пациенток свечей с натамицином (Пимафуцин, Примафунгин, Экофуцин). Большинство других местных средств противопоказано в I триместре, а на 3—9 месяцах беременности может применяться только по назначению и под наблюдением врача-гинеколога.
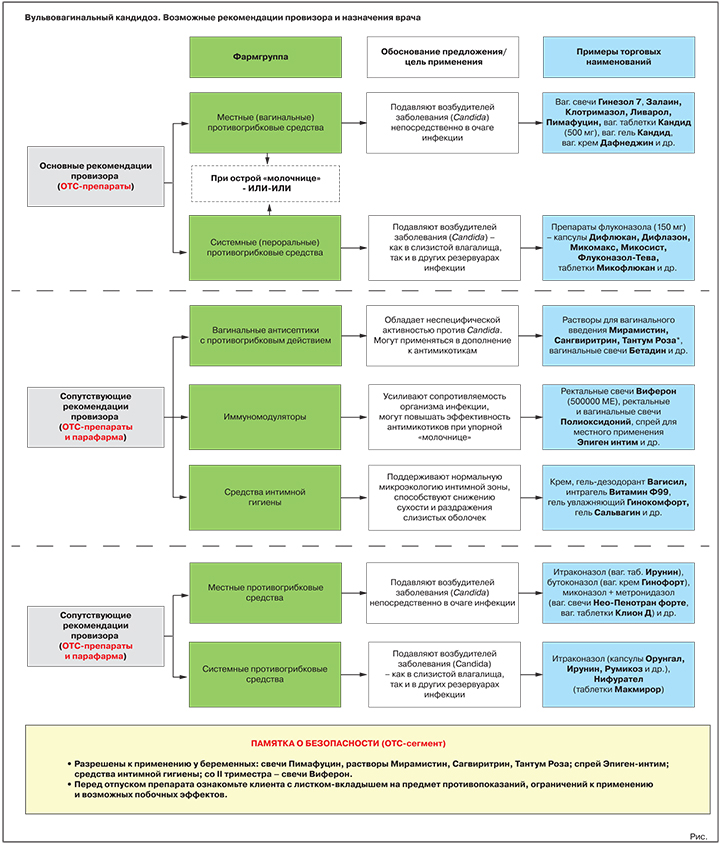
Альтернативная или дополнительная рекомендация. Пероральные противогрибковые средства
Обоснование предложения: подавляют/уничтожают возбудителей «молочницы».
Варианты предложения: препараты флуконазола (референтный препарат — капсулы Дифлюкан, генерики — капсулы Дифлазон, Микомакс, Микосист, Флуконазол-Тева, таблетки Микофлюкан и многие др.); препарат натамицина (таблетки Пимафуцин).
Факторы выбора препарата
1. Принцип действия
Если флуконазол всасывается в кровь и оказывает системное противогрибковое действие, то натамицин после приема внутрь действует только на уровне ЖКТ, который выполняет в организме роль одного из резервуаров Candida. Как следствие, при лечении острого ВВК флуконазол может применяться в качестве альтернативы местным вагинальным средствам, натамицин — только в качестве дополнения.
- При неосложненной «молочнице» флуконазол применяют однократно в дозе 150 мг. Форма выпуска 150 мг № 1 есть у всех препаратов флуконазола на российском рынке.
- При хронической (рецидивирующей) форме заболевания применяют ту же дозировку 1 раз в неделю, при этом длительность терапии устанавливается врачом.
- Режим приема натамицина при «молочнице» — по 1 таблетке 4 раза в сутки, 10—20 дней (после исчезновения симптомов рекомендуется принимать препарат еще несколько дней).
3. Ограничения к приему
- Флуконазол противопоказан при беременности, прием натамицина в этот период возможен.
- Флуконазол может вызывать головокружение, о чем следует предупредить пациенток, управляющих автомобилем.
4. Терапевтическая эквивалентность
Если пероральный натамицин в настоящее время представлен в России лишь одним торговым наименованием, то флуконазолов, напротив, чрезвычайно много. Не ставя под сомнение факт сопоставимой эффективности различных препаратов с этим МНН в равнозначных дозировках и лекарственных формах, тем не менее, обозначим те генерики, которые официально признаны FDA терапевтически эквивалентными по отношению к Дифлюкану (код эквивалентности AB). Из препаратов, зарегистрированных в России, к таковым относятся Микофлюкан и Флуконазол-Тева5.
Возможные сопутствующие рекомендации
Антисептики с противогрибковыми свойствами
Обоснование предложения: обладают неспецифической активностью против Candida. Могут использоваться в дополнение к специализированным противогрибковым средствам, в т.ч. при подозрении на смешанные инфекции.
Варианты предложения: растворы для вагинального введения Мирамистин, Сангвиритрин, Тантум Роза, вагинальные свечи Бетадин и др.
На заметку провизору
- В период беременности возможно применение растворов Мирамистин, Сангвиритрин, Тантум Роза. Не рекомендуется применять со II триместра беременности свечи Бетадин.
- Тантум Роза (бензидамин), зарегистрированный как НПВП, обладает не только антисептическими свойствами, но и выраженным местным противовоспалительным и обезболивающим действием.
- Курсы применения при «молочнице»:
- Бетадин — по 1 свече 1—2 раза в день, 7 суток;
- Мирамистин — 2—4 спринцевания (по 10 мл) в день, до 2 недель;
- Сангвиритрин — 1—2 спринцевания в сутки (1 ч. л. раствора на 200 мл теплой воды), 5 дней;
- Тантум Роза — 2 спринцевания в сутки (по 1 флакону) 3—5 раз в день.
Иммуномодуляторы
Обоснование предложения: усиливают сопротивляемость организма инфекции, могут повышать эффективность противогрибковых средств при упорном течении заболевания.
Варианты предложения: ректальные свечи Виферон (500 000 МЕ), ректальные и вагинальные свечи Полиоксидоний, спрей для местного применения Эпиген интим и др.
На заметку провизору
- Виферон разрешен к применению с 14-й недели беременности. Эпиген интим может использоваться беременными на любом сроке. Полиоксидоний этой группе пациенток противопоказан.
- При «молочнице» иммуномодуляторы применяются в комплексе с противогрибковыми средствами.
- Курсы применения при «молочнице»:
- Виферон (500 000 ЕД) — ректально, по 1 свече 2 раза в день, 5—10 суток;
- Полиоксидоний — ректально и вагинально: по 1 суппозиторию (6 мг или 12 мг) 1 раз в сутки ежедневно в течение трех дней, затем через день, курсом 10—20 суппозиториев;
- Эпиген интим — вагинально, по 1—2 впрыскивания 3—4 раза в день, 7—10 суток.
Средства интимной гигиены
Обоснование предложения: при регулярном применении поддерживают нормальную микроэкологию интимной зоны, способствуют снижению сухости и раздражения слизистых оболочек, уменьшают риск новых вагинитов.
Варианты предложения: гель-дезодорант Вагисил, интрагель Витамин Ф99, гель увлажняющий Гинокомфорт, гель Сальвагин и др.
На заметку провизору
- Средства этой группы могут применяться в период беременности.
- Во время острой «молочницы» следует избегать средств, вызывающих выраженное снижение pH влагалища (в пределах ≤ 3,5), поскольку сильно закисленная среда благоприятствует росту кандид. По той же причине в острый период заболевания не рекомендованы вагинальные пробиотики и пребиотики.
Возможные назначения врача (Rx-зона)
Противогрибковые средства местного действия
Цель применения: прямое подавление/уничтожение возбудителей заболевания в очаге инфекции.
Представители: итраконазол (вагинальные таблетки Ирунин), бутоконазол (вагинальный крем Гинофорт), фентиконазол (вагинальный крем или вагинальные капсулы Ломексин), миконазол + метронидазол (вагинальные суппозитории Нео-Пенотран, Нео-Пенотран форте, вагинальные таблетки Клион Д) и др.
На заметку провизору
- Общие преимущества вагинальных форм препаратов перед системными средствами — быстрое начало действия непосредственно в эпицентре инфекции, отсутствие системных побочных эффектов при соблюдении правильного режима дозирования.
- Ряд местных Rx-препаратов (Нео-Пенотран, Гайномакс, Метрогил Плюс и др.) наряду с противогрибковым компонентом содержит антибактериальное и противопротозойное средство из группы 5-нитроимидазолов (метронидазол, тиоконазол или др.). Благодаря такому комбинированному составу они нередко назначаются гинекологами при смешанных инфекциях — сочетании «молочницы» с бактериальным вагинозом и/или трихомониазом.
Пероральные противогрибковые средства
Цель применения: прямое подавление/уничтожение возбудителей «молочницы».
Представители: итраконазол (капсулы Орунгал, Ирунин, Итраконазол-Тева, Румикоз и др.), нифурател (таблетки Макмирор), нистатин (таблетки Нистатин).
На заметку провизору
- Если препараты итраконазола и нифуратела при острой «молочнице» могут назначаться как альтернатива местным средствам, то таблетки с нистатином — исключительно как дополнение. Как и натамицин, они практически не всасываются из ЖКТ и используются лишь для противогрибковой санации кишечника. По сути они являются средствами локального, а не системного действия.
- Общие преимущества средств системного действия — распределение не только в ткани влагалища, но и в другие резервуары кандиды (кишечник, ротовая полость), удобство приема (внутрь).
- При рецидивирующей молочнице пероральные средства системного действия могут назначаться в комбинации с местными препаратами.
Иммуномодулирующие средства
Цель применения: нормализация параметров врожденного иммунитета, повышение терапевтической результативности противогрибковых препаратов при упорной, рецидивирующей «молочнице».
Представители группы: интерферон альфа-2b + таурин + бензокаин (вагинальные и ректальные суппозитории Генферон), синтетический пептид (раствор для местного применения Гепон), оксодигидроакридинилацетат натрия (раствор для инъекций Неовир) и др.
На заметку провизору
Перечисленные иммуномодуляторы могут назначаться врачами не только при ВВК, но и при других инфекционных гинекологических заболеваниях (бактериальный вагиноз, трихомониаз и др.).
Микомакс или Флуконазол — какой медикамент лучше?
От грибковых инфекций страдают многие люди. Они сопровождаются неприятной симптоматикой и ухудшают качество жизни. Для лечения грибковых инфекций прописывают антимикотики. К этой группе относятся препараты Микомакс и Флуконазол. Попробуем разобраться чем похожи и отличаются эти медикаменты.
Микомакс
Микомакс в качестве активного вещества содержит флуконазол. Он относится к триазольным антимикотикам. Флуконазол является сильным избирательным блокатором биосинтеза эргостерола в мембранах грибов.
К нему чувствительны следующие микроорганизмы:
- Дрожжеподобные грибы рода Кандида.
- Криптококк.
- Возбудитель «стригущего лишая».
- Трихофитон.
- Возбудитель бластомикоза, гистоплазмоза и кокцидиоидоза.
Лекарственное средство эффективно при микозах, вызванных условно-патогенными микроорганизмами, в том числе при генерализованных формах молочницы, возникших на фоне иммунодепрессии.
Флуконазол
Флуконазол относится к новому классу триазольных антимикотиков. Он блокирует активность энзимов, подавляет превращение ланостерола клеток грибов в эргостерол, повышает проницаемость клеточной мембраны, все это приводит к нарушению роста патогенных агентов.
К препарату чувствительны криптококки, трихофитоны, возбудитель кокцидиоидоза, гистоплазмоза, бластомикоза, стригущего лишая, а также условно-патогенные микроорганизмы, в том числе грибы рода Кандида.
Общие характеристики
Оба антимикотика применяются при следующих заболеваниях:
- Криптококкоз.
- Генерализованный кандидоз.
- Молочница слизистых оболочек.
- Кандидоз половых органов.
- Грибковые инфекции кожных покровов и ногтевых пластинок.
- Отрубевидный лишай.
- Глубокие эндемические микозы, такие как гистоплазмоз, кокцидиомикоз, споротрихоз, паракокцидиомикоз.
Микомакс и Флуконазол имеют общие противопоказания. Оба противогрибковых средства нельзя:
- В период грудного вскармливания.
- При индивидуальной непереносимости состава медикамента.
Оба лекарства нельзя принимать, если пациент получает терфенадин и другие лекарства, которые удлиняют интервал QT, вызывают желудочковую тахикардию и аритмию типа «пируэт».
Микомакс и Флуконазол запрещено прописывать, если пациент получает препараты, которые метаболизируются изоферментами цитохрома Р 450 (CYP) ЗА4, в том числе эритромицин, пизаприд, цимозид, астемизол, хинидин.
Оба препарата могут стать причиной одинаковых нежелательных реакций, таких как:
- Слабость, беспокойство, цефалгия, вертиго, судороги, сонливость, извращение вкуса, нарушение чувствительности и сна.
- Дрожание отдельных частей тела.
- Повышение температуры.
- Крапивная лихорадка, высыпания, зуд, синдром Лайелла и Стивенса-Джонсона.
- Чрезмерное потоотделение.
- Отек Квинке.
- Выпадение волос.
- Тошнота, рвота, абдоминальные боли, расстройство желудка, задержка стула, вздутие живота, сухость в ротовой полости.
- Мышечная боль.
- Повышение активности энзимов печени и количества билирубина в крови, холестаз, желтуха, воспаление и некроз печени, печеночная недостаточность, в том числе со смертельным исходом.
- Уменьшение количества всех форменных элементов крови.
- Анафилаксия.
- Понижение аппетита.
- Повышение уровня холестерина и триглицеридов в крови.
- Удлинение интервала QT.
- Понижение уровня калия в крови.
- Желудочковая тахикардия типа «пируэт».
Если во время лечения обоими антимикотиками появились признаки аллергии и поражения печени, такие как желтуха, тошнота, рвота, анорексия, бессилие, то нужно прервать терапию и проконсультироваться с доктором.
Передозировка обоими препаратами может стать причиной галлюцинаций и параноидального поведения. При отравлении антимикотиками противоядие неизвестно, поэтому пострадавшему прописывают симптоматическое лечение. Если противогрибковое средство было принято внутрь, то рекомендуется промыть желудок. Вывести из организма антимикотики помогает форсированный диурез. За 3 часа гемодиализа содержание противогрибкового средства в плазме крови снижается примерно наполовину.
Отличия
Между препаратами Микомакс и Флуконазол имеются следующие отличия:
| Микомакс | Флуконазол | |
| Форма выпуска | Препарат выпускается в капсулах. | Лекарство выпускается в капсулах и растворе для инфузий. |
| Страна производитель | Антимикотик выпускается в Чехии. | Противогрибковое средство выпускается несколькими отечественными и зарубежными компаниями. |
| Дозировки антимикотика в капсулах | Медикамент в капсулах бывает по 100 мг и 150 мг. | Препарат в капсулах бывает по 50 мг, 100 мг, 150 мг и 200 мг. |
| Применение в период беременности | Антимикотик в период вынашивания плода можно принимать только в крайнем случае, когда польза для матери превышает вред для ребенка. | Можно ли использовать Флуконазол в период беременности нужно уточнять в официальной инструкции, так как в зависимости от производителя рекомендации будут различными. |
| Правила продажи | Лекарство можно купить без рецепта врача. | В зависимости от производителя антимикотик может отпускаться как по рецепту, так и без. К примеру, капсулы, выпускаемые ООО «Озон» отпускаются по рецепту, а лекарство, которое производится АО «Верофарм» продается без рецепта. |
| Срок годности | Препарат годен в течение 36 месяцев. | В зависимости от производителя срок годности медикамента может существенно отличаться, например, препарат АО «Верофарм» годен 24 месяца, а лекарство ООО «Озон» — 36 месяцев. |

Что выбрать?
Лекарства Микомакс и Флуконазол являются полными аналогами и после консультации с врачом можно применять любое из этих средств.
Если по каким-то причинам пациент не может принимать лекарство внутрь, то ему стоит отдать предпочтение инъекционным формам Флуконазола.
ИМИДАЗОЛЫ
Данная группа представлена препаратами для местного применения и кетоконазолом, который используется внутрь и местно. Между препаратами для местного применения (клотримазол, миконазол, оксиконазол, эконазол и др.) нет принципиальных различий. Несколько обособленную позицию занимает бифоназол.
КЛОТРИМАЗОЛ
Канестен
Обладает широким спектром противогрибковой активности, но основное значение имеет активность против кандид. Сообщается об активности по отношению к ряду бактерий (стрептококки, стафилококки, бактероиды) и трихомонад, однако действие на эти микроорганизмы в достаточной мере не изучено. Используется местно.
Нежелательные реакции
Может вызывать легкую эритему, жжение, зуд, сыпь.
Показания
- Дерматофитозы (трихофития, микроспория, эпидермофития).
- Онихомикозы.
- Кандидоз кожи и слизистых оболочек.
- Кандидозный вульвовагинит.
Формы выпуска
Крем, 1%; раствор, 1%; вагинальные таблетки по 0,1 г.
Входит в состав комбинированного препарата «Тридерм» (мазь и крем, содержащие клотримазол 1%, гентамицин 0,1% и бетаметазон 0,05%), который применяется при дерматитах, осложненных вторичной инфекцией, и эпидермофитии стоп.
МИКОНАЗОЛ
Препарат для местного применения. По спектру активности близок к клотримазолу.
Формы выпуска и показания
«Микозолон» (мазь: в 1 г — 20 мг миконазола и 2,5 мг преднизолона) — применяется при поражениях кожи смешанной грибково-бактериальной этиологии, сопровождающихся выраженным воспалением и зудом.
«Клион-Д» (вагинальные таблетки: миконазол 0,1 г, метронидазол 0,1 г) — используется для лечения кандидозного вульвовагинита, бактериального вагиноза. Применяется по 1 таблетке во влагалище перед сном.
ОКСИКОНАЗОЛ
Мифунгар-крем
Препарат для местного применения. По спектру активности близок к клотримазолу.
Нежелательные реакции
Иногда вызывает эритему, жжение, покалывание, зуд в месте применения.
Показания
- Дерматофитозы (трихофития, микроспория, эпидермофития).
- Онихомикозы.
- Кандидозы кожи.
Форма выпуска
БИФОНАЗОЛ
Микоспор
Активен в отношении дерматофитов (Epidermophyton spp., Trichophyton spp., Microsporum spp.), дрожжевых и плесневых грибов, возбудителей эритразмы (C.minutissimum) и разноцветного лишая (M.furfur).
Хорошо проникает в инфицированные слои кожи и длительно там сохраняется.
Может вызывать местные кожные реакции (покраснение, шелушение и др.).
Показания
- Дерматофитозы (трихофития, микроспория, эпидермофития).
- Онихомикозы.
- Кандидоз кожи.
- Разноцветный лишай.
- Эритразма.
Дозировка
Применяется местно (кроме влагалища!) 1 раз в день, лучше перед сном.
Формы выпуска
Крем, 1%; гель, 1%; раствор, 1%; крем в наборе для лечения онихомикоза (с добавлением мочевины); пудра.
КЕТОКОНАЗОЛ
Низорал, Ороназол
Спектр активности
По широте спектра противогрибковой активности близок к амфотерицину В. В отличие от последнего действует на дерматофиты (Epidermophyton spp., Trichophyton spp., Microsporum spp.) и Pseudoallescheria boydii, но не действует на аспергиллы и мукор.
Фармакокинетика
Хорошо всасывается в ЖКТ, биодоступность — 75%. Для всасывания необходима кислая среда в желудке, которая способствует образованию растворимого кетоконазола гидрохлорида. Проникает во многие органы и ткани, но плохо проходит через ГЭБ. Метаболизируется в печени, выделяется преимущественно через ЖКТ. Т1/2 — 6-10 ч.
Нежелательные реакции
- Диспептические расстройства.
- Нейротоксичность (головная боль, оглушенность, сонливость).
- Поражение печени, вплоть до развития фатального гепатита.
- Нарушение биосинтеза стероидных гормонов, что проявляется уменьшением выработки тестостерона, гинекомастией, олигоспермией, импотенцией (антиандрогенное действие).
Лекарственные взаимодействия
Антациды, холиноблокаторы, Н2-блокаторы и ингибиторы протонного насоса уменьшают всасывание кетоконазола, так как понижают кислотность в желудке. Поэтому кетоконазол необходимо принимать за 2 ч до приёма этих препаратов.
Ингибируя микросомальные ферменты печени (цитохром Р450), кетоконазол тормозит метаболизм циклоспорина, глюкокортикоидов, непрямых антикоагулянтов, повышая их концентрацию в крови.
Нельзя сочетать кетоконазол с цизапридом, терфенадином и астемизолом ввиду риска развития смертельных аритмий.
Показания
- Системные микозы (особенно бластомикоз, паракокцидиоидомикоз, гистоплазмоз у пациентов с сохраненным иммунитетом).
- Инфекции, вызванные P.boydii, — синусит, эндофтальмит (один из препаратов выбора).
- Хронический кандидоз кожи и слизистых оболочек.
- Хронический резистентный кандидозный вульвовагинит.
- Себорейный дерматит волосистой части головы (возбудитель — липофильный грибок Pityrosporum ovale) — местно в виде шампуня.
Предупреждения
Перед назначением кетоконазола необходимо сопоставить его потенциальные преимущества с риском поражения печени. Рекомендуется регулярно контролировать функцию печени.
Дозировка
Взрослые
Внутрь — 0,4 г один раз в сутки во время еды в течение 6-12 месяцев; при кандидозном вульвовагините — по 0,4 г/сут в течение 5 дней.
Дети
Внутрь — 3 мг/кг/сут в 1 прием.
Формы выпуска
Таблетки по 0,2 г; шампунь, 2%.
ТРИАЗОЛЫ
ФЛУКОНАЗОЛ
Дифлюкан
Современный противогрибковый препарат, имеющий меньший спектр активности по сравнению с амфотерицином В и кетоконазолом, но обладающий гораздо лучшей переносимостью. В равной степени эффективен при приеме внутрь и внутривенном введении.
Спектр активности
Наиболее активен против трех разновидностей кандид (C.albicans, C.purapsilosis, C.tropicalis), криптококка и кокцидиоида, в меньшей степени — против дерматофитов, паракокцидиоида, бластомицетов, гистоплазм, споротрикса.
Резистентность к флуконазолу часто отмечается у C.glabrata и C.krusei.
Фармакокинетика
Практически полностью всасывается в ЖКТ, биодоступность (75%) не зависит от приёма пищи. Хорошо проникает в различные ткани, проходит через ГЭБ. Не метаболизируется в организме, выводится преимущественно через почки. Имеет длительный T1/2 (30 ч), который значительно возрастает при почечной недостаточности.
Нежелательные реакции
- Диспептические расстройства.
- Повышение активности трансаминаз.
- Сыпь на коже (прекратить прием).
Лекарственные взаимодействия
Флуконазол значительно повышает концентрации фенитоина, глипизида и циклоспорина в крови. Отмечается также умеренное повышение концентраций теофиллина и непрямых антикоагулянтов.
Рифампицин на 25% снижает концентрацию флуконазола в крови.
Показания
- Системный кандидоз (менингит, перитонит, сепсис, пневмония и др.), вызванный C.albicans, C.purapsilosis, C.tropicalis.
- Кандидозный вульвовагинит.
- Кандидозный цистит.
- Местный кандидоз (пищевода, кожи, слизистой рта и глотки).
- Криптококковый менингит у пациентов с ВИЧ-инфекцией.
- Дерматофитозы.
Дозировка
Взрослые
При кандидозе кожи и слизистых — внутрь или внутривенно капельно 0,1 г/сут в одно введение (в первые сутки можно вводить 0,2 г) в течение 7-14 дней (иногда до 1 месяца).
При кандидозном цистите — внутрь в 1-й день 0,2 г, далее по 0,1 г/сут в течение 4 дней.
При криптококкозе и системном кандидозе — внутривенно капельно в 1-й день — 0,4 г, в последующие дни по 0,2 г, при стабилизации состояния — внутрь по 0,1-0,2 г/сут, курс 6-12 месяцев.
При дерматофитозах — внутрь 0,05 г/сут в течение 4-6 недель.
При кандидозном вульвовагините — внутрь 0,15 г однократно.
Дети
При системном кандидозе и криптококкозе — внутрь или внутривенно капельно 3-6 мг/кг/сут в одно введение.
При кандидозе кожи и слизистых — внутрь или внутривенно капельно 1-2 мг/кг/сут.
Формы выпуска
Капсулы по 0,05 г, 0,1 г, 0,15 г и 0,2 г; флаконы с раствором по 0,05 г, 0,1 г и 0,2 г.
ИТРАКОНАЗОЛ
Орунгал
Современный противогрибковый препарат с несколько отличным от флуконазола спектром активности. Принципиальное значение имеет активность итраконазола в отношении к аспергилл.
Спектр активности
Аспергиллы, бластомицеты, гистоплазмы, кандиды (наиболее чувствительны C.albicans, наименее — C.glabrata и C.krusei), криптококк, кокцидиоид, паракокцидиоид, псевдоаллешерия, споротрикс, дерматофиты, M.furfur.
Фармакокинетика
Хорошо всасывается в ЖКТ, причем для абсорбции необходим нормальный уровень кислотности в желудке. Биодоступность выше при приеме во время еды (более 80%), чем натощак (55%). Хорошо проникает в различные ткани. Высокие концентрации отмечаются в эпидермисе и ногтевых пластинках, легких, печени, коже, костях, гениталиях. Однако в отличие от флуконазола не проникает через ГЭБ. Метаболизируется в печени, экскретируется преимущественно через ЖКТ. Имеет длительный Т1/2 (30-45 ч), который не изменяется при почечной недостаточности.
Нежелательные реакции
- Головные боли.
- Диспептические расстройства.
При применении в высоких дозах (более 0,4-0,6 г/сут) возможны:
- водно-электролитные нарушения (гипокалиемия, отеки);
- артериальная гипертензия;
- надпочечниковая недостаточность.
Лекарственные взаимодействия
Ингибируя микросомальные ферменты печени (цитохром Р450), итраконазол нарушает печеночный метаболизм и тем самым увеличивает концентрацию в крови многих препаратов: непрямых антикоагулянтов, пероральных антидиабетических препаратов, циклоспорина, дигоксина и др. Поэтому нельзя сочетать итраконазол с цизапридом, терфенадином и астемизолом вследствие высокого риска развития тяжелых аритмий.
Антациды, холиноблокаторы, Н2-блокаторы и ингибиторы протонного насоса, снижая кислотность в желудке, ухудшают всасывание итраконазола и примерно в 2 раза снижают его концентрацию в плазме.
Индукторы микросомальных ферментов печени (рифампицин, фенобарбитал и др.) уменьшают концентрацию итраконазола в крови.
Показания
-
Тяжёлые системные и местные микозы:
- аспергиллез (легочный и внелегочный, особенно при резистентности или плохой переносимости амфотерицина В);
- споротрихоз (препарат выбора);
- бластомикоз;
- гистоплазмоз;
- кандидоз (кроме вызванного С.glabrata и C.krusei);
- криптококкоз (но не криптококковый менингит!);
- кокцидиоидомикоз;
- паракокцидиоидомикоз;
- разноцветный лишай;
- дерматофитозы (включая тяжёлые поражения кистей, стоп);
- онихомикозы.
Предупреждение
Итраконазол нельзя применять при церебральных микозах, так как он не проникает через ГЭБ.
Дозировка
Взрослые
При кандидозе слизистой рта и глотки — 0,1-0,2 г/сут в 1-2 приёма в течение 15 дней.
При кандидозном вульвовагините — по 0,2 г каждые 12 ч (1 день) или по 0,2 г ежедневно в течение 3 дней.
При дерматофитозах — по 0,1 г/сут в течение 30 дней или по 0,2 г каждые 12 ч в течение 7 дней.
При онихомикозах — по 0,2 г/сут в течение 3 месяцев; альтернативный режим — по 0,2 г каждые 12 ч в течение 7 дней в месяц. Курс повторяется в течение двух (при поражении пальцев рук) или трех (при поражении пальцев ног) последовательных месяцев.
При разноцветном лишае — по 0,2 г/сут в течение 7 дней.
При системных микозах — 0,1-0,2 г каждые 12 ч в течение 6-12 месяцев (у больных с ВИЧ-инфекцией — пожизненно), при угрожающих жизни состояниях используют дозу насыщения — по 0,2 г каждые 8 ч в течение 3 дней.
Формы выпуска
Капсулы по 0,1 г; раствор для приёма внутрь, 100 мг/10 мл; раствор для инъекций в ампулах, 10 мг/мл.
Адрес этой страницы: http://www.antibiotic.ru/books/mach/mac0302.shtml
Дата последнего изменения: 24.05.2004 18:56
Препараты против молочницы
Эта болезнь доставляет массу проблем, негативно влияет на образ жизни и отрицательно сказывается на сексуальной сфере. В данном материале вы узнаете, какие препараты существуют для лечения молочницы у женщин. В медицине она носит название вагинальный кандидоз.
Молочница у женщин
В течении жизни 3 из 4 женщин переносят хотя бы один случай вагинального кандидоза. Кроме этого, широкий спектр препаратов, существующих в свободной продаже, подталкивает к самолечению этой деликатной проблемы. Результатом этого стало учащение рецидивов и развитие устойчивости возбудителей к лекарственным препаратам.
Причиной болезни являются грибы рода Candida. Теплая, влажная, слабокислая среда в нижнем отделе половых органов является оптимальной для роста и развития колоний грибов. Всего видов грибов этого рода около 150, но только несколько из них чаще всего выявляются в анализах. Частота устойчивых штаммов к антибиотикотерапии за последние десятилетия возросла в два раза.
Возбудитель молочницы условно-патогенный для организма, так как обитает в норме во влагалище, в ротовой полости, кишечнике. Когда баланс нарушается, происходит активный рост грибковой флоры и развитие воспалительной реакции на слизистых оболочках, так организм защищается от дальнейшего проникновения инфекции.
Факторы, нарушающие баланс :
- Самолечение или длительный прием антибиотиков.
- Прием гормональных препаратов, средств контрацепции.
- Лучевая терапия.
- Проблемы с эндокринной системой (сахарный диабет, дисфункция яичников, надпочечников, щитовидной железы).
- Нарушение обмена веществ (ожирение, гипергликемия).
- Дисбактериоз в сочетании с хроническими заболеваниями желудочно-кишечного тракта.
- Иммунодефициты.
У беременных также часто возникает эта проблема, так как меняется гормональный фон, снижается реактивность организма. Наличие молочницы может быть косвенным признаком инфекции передающейся половым путем.
 У беременных часто встречается молочница.
У беременных часто встречается молочница.
Так как патоген может жить и размножаться внутри эпителиальных клеток слизистой оболочки, он имеет дополнительную защиту в виде мембраны самой клетки от действия лекарственных препаратов.
Виды болезни
- Острый кандидоз – длится менее 2 месяцев.
- Хронический кандидоз – продолжается более 2 месяцев.
- Рецидивирующая форма – при 4 и более эпизодах кандидоза за последний год.
Говорить о кандидоносительстве как об одном из видов болезни некоторые специалисты считают некорректным, так как данный род грибов присутствует и в нормальной флоре.
Симптомы
Симптомы при кандидозе достаточно характерные:
- Обильные творожистые или белые выделения.
- Зуд.
- Жжение.
Проявления усиливаются после полового акта, водных процедур, согревания, во время сна, перед менструациями. При хроническом кандидозе проявления могут быть меньше, без большого количества выделений.
Лечение
Прежде чем бросаться в аптеку покупать препараты, нужно задуматься, что из факторов риска могло способствовать развитию молочницы и по возможности устранить их. Если это связано с лечением, назначенным доктором, не отменяйте его самостоятельно, обратитесь за консультацией к специалисту.
Препараты можно разделить на:
Местного действия – они практически не всасываются в общий кровоток, обладают минимальным количеством побочных эффектов, создают высокую концентрацию в зоне поражения. Эти особенности важны для беременных.
Но не всем комфортен путь введения препаратов. Также это может вызывать более быструю выработку резистентности к препарату и рецидиву симптомов. Возможны контактные дерматиты из-за состава средств.
Системного действия – в таблетированных формах. Эти средства часто имеют более короткий курс применения, воздействуют на очаги грибковой инфекции в других местах.
 Препараты системного действия имеют более короткий курс применения .
Препараты системного действия имеют более короткий курс применения .
Несмотря на различия, механизм действия большинства препаратов заключается в нарушении процессов синтеза элементов клеточной стенки гриба.
Виды противокандидных препаратов
Полиеновые антибиотики
- Пимафуцин ;
- Нистатин ;
- Леворин.
Самым современным из этой группы является Пимафуцин . Он не всасывается, поэтому применяется в основном в виде свечей, мазей. Благодаря отсутствию системного действия используется у беременных и кормящих.
Нистатин, достаточно «древний» препарат и эффективность его сейчас не так велика. Леворин обладает общим токсическим действиям и противопоказан у беременных.
Группа имидазола
- Низорал , Ливарол (Кетоконазол);
- Клотримазол ;
- Миконазол;
- Гинофорт ;
- Гино-Певарил ;
- Изоконазол.
Это второе поколение антибиотиков обладает высокой эффективностью и низкой токсичностью. Выпускаются как для местного применения, так и в виде таблеток. Клотримазол для местного нанесения хорошо проникает в кожу и создает достаточные терапевтические концентрации. Низорал в виде таблеток хорошо всасывается в пищеварительном тракте и в достаточном количестве достигает очага инфекции. Но возможны реакции со стороны желудочно кишечного тракта, головокружения, может быть аллергическая реакция. Таблетированные формы противопоказаны при беременности, нарушении функции печени и почек. Ливарол (кетоконазол) в виде свечей. Курс длится 3-5 дней. Применение разрешено в период беременности и лактации, так как кетоконазол вводится местно.
Производные триазола
- Дифлюкан , Микосист , Дифлазон, Форкан (флуконазол);
- Орунгал , Ирунин (итраконазол).

В основном используются для системного приема при лечении молочницы. Препараты флуконазола выводятся почками, в то время как итраконазол перерабатывается в печени и поэтому может оказывать влияние на обмен других лекарственных веществ.
Пиридоны
Батрафен, Дафнеджин (Циклопирокс Оламин). Наносятся в виде мази или 1% раствора не только во влагалище, но и обрабатываются пораженные участки кожи. В основном местное использование.
Комбинированные препараты
- Полижинакс ;
- Тержинан ;
- Клион-Д ;
- Макмирор комплекс ;
- Нео-пенотран , Гинокапс (Миконазол+Метронидазол).
Благодаря комбинации антибиотиков между собой и с другими лекарственными веществами оказывают комплексный эффект при борьбе с грибком.
Другие
Нитрофунгин, декамин, препараты йода используются не так часто, так как имеют более низкую эффективность, по сравнению с представленными средствами.
Для выбора правильного препарата и устранения причин, приведших к молочнице, лучше обратиться к врачу. Это поможет снизить риск рецидивов и перехода в хроническую форму.