Чем острый панкреатит отличается от хронического: признаки и отличия
Острый и хронический панкреатит: симптомы и диагностика (часть 2)
Характерные признаки
Симптомы панкреатита (воспаления поджелудочной железы) зависят от множества факторов, например, от ее формы. Например, клиника хронического заболевания стерта, но даже в этом случае можно заметить наиболее типичные симптомы, и при их появлении необходима консультация врача. Чтобы поставить диагноз, подтвердить или исключить другие заболевания, представляющие угрозу для здоровья и жизни пациента.
Проявления острого заболевания
Активация ферментов в железе и объясняет поражение ее клеток. Липаза, которая необходима для переваривания жиров, является причиной дистрофического поражения клеток. Трипсин способствует отеку и некрозу клеток. Изначально некроз асептический, то есть не связан с действием бактерией, а обусловлен нарушением структуры органа. Однако позднее может присоединиться инфекция, что только ухудшит ситуацию. К числу типичных симптомов можно отнести:
- опоясывающую боль, которая может отдавать в подреберье. Болевой синдром характеризуется высокой интенсивностью, вплоть до формирования болевого шока. Боль практически не снимается лекарствами;
- диспепсические расстройства: нарушения аппетита, тошнота, вплоть до рвоты, которая не заканчивается, причем каждый акт рвоты не приносит облегчения.
- повышение температуры тела более 38º С, учащенный пульс, затрудненное дыхание, снижение артериального давления;
- вздутие живота, которое сильно ощущается в верхних ее отделах.

К числу других симптомов можно отнести синюшность или желтушность кожных покровов, что объясняется механической желтухой. Такие проявления формируются, если панкреатит спровоцировала желчнокаменная болезнь.
Проявления хронического заболевания и обострения
Диагностика
Полная диагностика и назначение соответствующего лечения — меры, которые помогут избежать осложнений. Острое течение болезни требует незамедлительного начала лечения. Поэтому при появлении боли в животе после приема пищи, метеоризме и других нарушениях пищеварения, необходимо проконсультироваться с врачом. Обследование проходит по определенному алгоритму:
- Осмотр
Сбор жалоб, оценка кожных покровов, полости рта, с особенным акцентом на обложенность языка. На его поверхности образуется белый, плотный налет, сосочки атрофированы. Кожные покровы сухие, утрачивают свою эластичность.
- Оценка боли
Это не только опрос о характеристиках боли, но и оценка ее выраженности посредством пальпации живота. Полученные данные позволяют предположить то или иное заболевание или патологическое состояние, однако для постановки диагноза необходимы дополнительные методы обследования, которые можно разделить на лабораторные и инструментальные.
Методы лабораторной диагностики

Обязательно назначается общий и биохимический анализ крови, исследование мочи и кала. При оценке результатов биохимического анализа крови обращают внимание на уровень панкреатических ферментов. Повышенный уровень амилазы позволяет оценить тяжесть воспаления. При очень высоких концентрациях амилазы определить ее можно и в моче, ведь именно так организм избавляется от ее излишков. Увеличивается и уровень липазы, но это единственный показатель, который не информативен при ранней диагностике. Кроме этих данных, врач оценивает концентрацию трипсина, этот показатель позволяет подтвердить поражение железы. Во внимание принимается уровень глюкозы в крови, билирубин, повышающийся при обострении воспаления поджелудочной железы. В кале обнаруживаются свидетельства нарушения пищеварения: лишь частично расщепленные жиры, белки, углеводы. Обнаружение непереваренных элементов позволяет говорить о нарушенной функции поджелудочной железы. По общему анализу крови оценивают показатели протекающей воспалительной реакции.
Инструментальные методы
Эти методы обследования позволяют поставить точный диагноз и оценить степень поражения и сложность течение заболевания. Эти же методы позволяют оценить и эффективность проводимого лечения:
- УЗИ органов брюшной полости
Оценивается размер и состояние поджелудочной железы, ее структура и однородность тканей, наличие дополнительных образований. Ультразвуковое исследование позволяет выявить и другие диагностические признаки.
- КТ и МРТ
Эти методы обследования назначаются, когда нужно оценить степень некроза и площадь поражения железы. Это более детальные и точные методы, позволяющие выявить малейшие новообразования, а также вовлечение соседних органов в патологический процесс.
- Рентгенография
Рекомендована при подозрении на механическую кишечную непроходимость и для оценки состояния желчных путей и протоков поджелудочной железы.
- Лапароскопия
Малоинвазивная операция рекомендована при выраженном некрозе для оценки ситуации и интенсивности процесса, обнаружения осложнений. Лапароскопия позволяет провести биопсию для дальнейшего гистологического обследования.
Интерпретация и систематизация полученных данных позволяет подтвердить диагноз, оценить ситуацию, выявить возможные осложнения и разработать тактику лечения острого и хронического панкреатита. Для профилактики осложнений врачи рекомендуют придерживаться диеты при обострении хронического панкреатита поджелудочной железы.
Острый панкреатит
представляет собой воспаление поджелудочной железы (и иногда смежных тканей организма) в результате высвобождения активированных панкреатических ферментов. Наиболее частыми запускающими факторами данного процесса служат заболевания билиарного тракта и злоупотребление алкоголем.
Симптомы острого панкреатита Поджелудочная железа — не очень крупный орган, однако, она выполняет важнейший функции в организме человека, самые главные из которых — секреция пищевых ферментов для нормального пищеварения и выработка инсулина, дефицит которого приводит к такому серьезному заболеванию как сахарный диабет.
Что происходит при воспалении железы? В период острого панкреатита, симптомы развиваются как при сильном отравлении. Ферменты, вырабатываемые поджелудочной железой, задерживаются в ней или ее протоках, и начинают разрушать саму железу, а попадая в кровь вызывают симптомы общей интоксикации:
Боль. Это самый выраженный симптом, боль при панкреатите обычно очень интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой. При несвоевременном оказании медицинской помощи и снятию боли у пациента может произойти болевой шок. Локализуется боль под ложечкой, подреберье либо справа, либо слева, в зависимости от места поражения железы, в случае, когда воспаляется весь орган, то боль носит опоясывающий характер.
Высокая температура, низкое или наоборот высокое давление. При стремительном развитии воспалительного процесса, самочувствие пациента быстро ухудшается, может подняться температура до высоких цифр, а также снизиться или подняться артериальное давление.
При панкреатите у больного заостряются черты лица, сначала становится бледными кожные покровы, постепенно цвет лица приобретает серо-землистый оттенок.
Также панкреатиту свойственны такие симптомы, как сухость во рту, икота, отрыжка и тошнота. Приступы рвоты с желчью не приносят больному облегчения. Поэтому при начале острого периода ни о каком приеме пищи речи не идет, голодание в случае острого панкреатита является главным условием успешного дальнейшего лечения.
Главные три кита, на которых основано лечение острого панкреатита: ГОЛОД, ХОЛОД И ПОКОЙ.
Хронический панкреатит
является воспалительным заболеванием поджелудочной железы продолжительностью более шести месяцев. Воспалительный процесс этой прогрессирующей болезни постепенно охватывает все большие участки поджелудочной железы и все больше ее повреждает.
Хронический панкреатит может быть, к примеру, последствием острого панкреатита. Тогда на начальном этапе заболевание имеет яркие симптомы. Они выражены в первую очередь сильной болью, которая может плохо купироваться спазмолитиками.
Хронический панкреатит также может быть и самостоятельным заболеванием, которое развивается постепенно, без острого приступа в начале. В этом случае симптомы менее выражены. Обычные жалобы: вздутие живота, чувство тяжести после еды, подташнивание, умеренная болезненность в левом подреберье. Также для хронического панкреатита характерен неоформленный кашеобразный стул, что является одним из первых симптомов, который указывает на то, что поджелудочная железа вырабатывает недостаточно ферментов.
Хронически воспалительный процесс приводит к тому, что клетки поджелудочной железы атрофируются, а в дальнейшем замещаются рубцовой тканью. Соответственно железа не может полноценно выполнять свои функции, в том числе – вырабатывать ферменты, необходимые для расщепления белков, жиров и углеводов. Это ведет к нарушениям пищеварения.
Многие научные публикации показывают, что у людей, страдающих хроническим панкреатитом, значительно выше, чем у других, риск рака поджелудочной железы.
Симптомы и признаки хронического панкреатита Хронический панкреатит считается преимущественно воспалительным заболеванием поджелудочной железы, при котором происходят структурные изменения ткани органа. Большинство исследователей считают, что отличительным признаком хронического панкреатита является то, что после устранения действия провоцирующих факторов, патологические изменения в железе не только сохраняются, но и продолжают прогрессировать функциональные, морфологические нарушения работы железы. При этом формируется экзогенная и эндогенная недостаточность этого органа.
В возникновении хронического панкреатита определяются два периода, начальный — который может длиться годами и то проявлять себя характерными симптомами, то затихать, и период — когда нарушения, повреждения в поджелудочной железе носят выраженный характер и беспокоят человека постоянно.
В периоде начала заболевания, который обычно длится десятилетиями, человек испытывает только периодические болевые ощущения, возникающие спустя 15 минут после еды и длится от нескольких часов до нескольких суток. Боль локализуется чаще всего в верхнем отделе живота, иногда в области сердца, в левой стороне грудной клетки, слева в поясничной области, также может быть опоясывающего характера. Ее интенсивность уменьшается, когда человек наклоняется вперед, когда сидит.
В основном появление характерных болей провоцируются чрезмерным употреблением жирной, жареной пищей, алкоголем или обилием газированных напитков, а также шоколада, кофе. Хуже всего приходится человеку, если произошел прием большого количества различных блюд одновременно. Поджелудочной железе тяжело справиться с разными видами белков, жиров и углеводов. Поэтому люди, придерживающиеся принципов раздельного питания менее подвержены заболеваниям поджелудочной железы.
При болях также могут быть диспепсические расстройства, такие как рвота, тошнота, хроническая диарея, вздутие живота, похудание. Однако, это бывает не всегда, и боли, и диспепсия при адекватном симптоматическом лечении проходят, функция железы по выработке ферментов сильно не нарушается и больной продолжает спокойную жизнь, до следующего переедания или сбоя.
В случае длительного существования хронического панкреатита начинает разрушаться структура ткани железы, сокращается выработка ферментов и гормонов, постепенно формируется секреторная недостаточность. При этом болевой синдром может отсутствовать совсем, либо быть слабовыраженным, а диспепсия скорее наоборот, становится преобладающим симптомом хронического панкреатита с секреторной недостаточностью.
Также для хронического панкреатита характерна незначительная желтушность кожи, склер, она бывает не у всех и также может периодически исчезать. На поздних стадиях панкреатита, когда железа начинает атрофироваться, может развиться сахарный диабет.
Исходя из различных симптоматических комплексов, которые испытывают пациенты с хроническим панкреатитом, выделяют несколько видов заболевания:
· Диспепсический вид — при этой форме панкреатита больной страдает хронической диареей, вздутием живота, снижением массы тела. Бессимптомный вид — эта форма самая странная, поскольку панкреатит годами не проявляется никакими признаками, симптомами и человек не догадывается о происходящих нарушениях.
· Псевдоопухолевый вид — эта форма панкреатита течением и симптомами напоминает рак поджелудочной железы. Основной признак этого заболевание — появляющаяся желтушность кожи, склер и пр.
· Болевой вид — из названия ясно, что он характеризуется болезненным синдромом, который бывает очень часто после приема пищи и особенно алкоголя.
Что делать при подозрении на хронический панкреатит? Конечно же при подозрении на хронический панкреатит следует обратиться за комплексной диагностикой к гастроэнтерологу.
Осложнения
Довольно часто к панкреатиту присоединяется холецистит (воспаление желчного пузыря), и, напротив, холецестит может спровоцировать развитие панкреатита. Нередко при остром панкреатите присоединяется инфекция (гнойные осложнения).
Развивается флегмона или абсцесс поджелудочной железы. В некоторых случаях развивается внутрибрюшное кровотечение. Другим грозным осложнением панкреатита является разрушение поджелудочной железы и развитие смертельно опасного перитонита.
После острого панкреатита болезнь переходит в хроническую форму. Обострение хронического панкреатита, как правило, провоцирует раздражающая пища, алкоголь. Хронический панкреатит может стать причиной развития сахарного диабета.
Следующая с татья: Питание и народные средства
Проверенное качество финской фармацевтической компании
Панкреатит. Чем опасно это заболевание и как его выявить?
Пищеварительный тракт человека, по которому проходит съедаемая нами еда, – своего рода конвейер, c общей длиной у взрослого человека около 9-10 метров. Продвигаясь с различной скоростью по отдельным его участкам, пища подвергается тщательной обработке, в результате которой, крупные частицы пищи расщепляются на более мелкие и попадают в кишечник. Именно через его стенки происходит всасывание необходимых организму веществ. Один из этапов этого процесса проходит в двенадцатиперстной кишке, где проходит переваривание частиц пищи при помощи панкреатического сока.
За его секрецию отвечает поджелудочная железа, которая в своей работе приспосабливается к количеству пищи и ее составу. В зависимости от характера пищи, она выделяет в двенадцатиперстную кишку панкреатический сок в разном количестве и с различным содержанием ферментов. Поджелудочный сок начинает выделяться уже через две минуты после начала потребления пищи. Также, одна из важнейших задач поджелудочной железы – это секреция инсулина, который регулирует углеводный обмен, и отвечает за снижение содержания глюкозы в крови.
Если функция поджелудочной железы по каким-либо причинам нарушается, это нарушает весь пищеварительный процесс, влечет за собой множество других заболеваний, вплоть до летального исхода.
Что такое панкреатит?
Панкреатит – это воспаление поджелудочной железы, становящееся причиной неполного расщепления питательных элементов в двенадцатиперстной кишке, в результате чего организм не получает их в полной мере. Различают острую и хроническую форму панкреатита.
Острый панкреатит сопровождается резкими приступами боли, которая нарастает в течение нескольких дней. В положении сидя с прямым корпусом и наклоном вперед болевые ощущения могут уменьшиться, но кашель, энергичные движения или глубокое дыхание их усиливает.
Хронический панкреатит – это длительно текущее воспаление поджелудочной железы, которое может периодически обостряться. При легкой форме, приступы кратковременные, возникают несколько раз в году, а вне обострений самочувствие пациентов нормально. Тяжелая форма протекает с продолжительными приступами боли, как правило, возникающими после переедания, употребления «тяжелой» пищи или алкоголя. Через некоторое время наступает ремиссия, боль проходит.
Причины панкреатита
Привести к развитию панкреатита может множество факторов:
- конкременты (камни) в желчном пузыре;
- регулярное переедание, злоупотребление острой, жирной, жареной пищей, алкоголем;
- хронические заболевания желудка и двенадцатиперстной кишки;
- отравление токсичными веществами;
- прием некоторых медпрепаратов;
- эндокринные заболевания;
- генетическая предрасположенность;
- травмы брюшной полости.
Заболевания сосудов, инвазии глистов, стрессы, некоторые аутоимунные расстройства, вирусные и тяжелые системные заболевания также способствуют развитию болезни.
Признаки панкреатита
Проявлениями острого панкреатита могут быть:
- постоянная тошнота, приступы рвоты, не приносящие облегчения;
- боль в области живота или поясницы (может усиливаться в положении лежа);
- резкая потеря массы тела;
- гипергидроз (повышенная потливость);
- температура тела 38° C и выше;
- боли в суставах;
- диарея;
- резкое изменение артериального давления
- пожелтение кожи или склер глаз;
- общая слабость, бледность.
Хронический панкреатит может протекать со стертой симптоматикой и проявляться достаточно редко, поэтому его развитие часто проходит скрыто. Из-за этого его проявления принимают за обычные отравления или другие заболевания желудочно-кишечного тракта.
Поскольку панкреатит может иметь различные причины и отличаться разной степенью интоксикации – проявления могут быть разными. Поэтому, определить наличие панкреатита самостоятельно невозможно, так как подобные проявления могут иметь множество других гастроэнтерологических заболеваний и не только. При появлении тревожных симптомов необходимо незамедлительно обратиться к врачу и пройти соответствующие обследования.
Возможные осложнения
Воспалительный процесс при панкреатите может приводить к формированию отеков — острых перипанкреатических жидкостных скоплений (ОПЖС), наполненных воспалительным экссудатом. Эти образования формируется после разрыва протоков поджелудочной железы. Такие образования со временем либо подвергаются резорбции (растворяются), либо формируют кисту или псевдокисту.
Среди других возможных осложнений – перитонит, механическая желтуха, воспаление желчевыводящих путей, полиорганная недостаточность, кисты, асцит, сепсис, острые поражения почек. При закупорке панкреатического протока конкрементом, поджелудочная железа начинает переваривать сама себя, что вызывает сильнейшую боль и тяжелые осложнения. Нарушения секреции инсулина при хроническом панкреатите грозят развитием сахарного диабета.
На поздних стадиях могут возникать сосудистые нарушения — кровотечения, тромбозы, образование псевдоаневризм вследствие эрозии или сдавливания сосудов. Одним из самых опасных осложнений является гнойный панкреонекроз, который вызывает необратимые повреждения в структуре панкреатической железы и может привести к смерти.
При отсутствии адекватного лечения хронического панкреатита, значительно увеличивается вероятность развития рака поджелудочной железы.
Диагностика панкреатита
Многие болезни органов брюшной полости имеют похожую симптоматику, поэтому самостоятельно диагностировать панкреатит невозможно. Поставить точный диагноз можно только на базе результатов ряда обследований. В первую очередь проводится анализ крови и мочи, копрограмма, функциональные тесты поджелудочной железы. Рекомендовано провести УЗИ органов брюшной полости, гастроскопию, опционально назначается рентгенография или КТ брюшной полости, холецистохолангиография.
Дифференциальная диагностика
Распространены случаи, когда хронический панкреатит ошибочно принимают за гастрит. Хронический гастрит сопровождается характерной ноющей болью, чувством тяжести, изжогой, неприятным привкусом во рту. Чтобы точно определить причину недомогания, врач может направить на гастроскопию, иногда – со взятием биопсии.
При язвенной болезни существует четкая взаимосвязь между приемом пищи и временем возникновения болей. Рвота при язвенной болезни приносит некоторое облегчение, в отличие от панкреатита.
Как правило, УЗИ позволяет отличить изменения воспаленных тканей поджелудочной железы от расстройств желчного пузыря со схожими проявлениями. Преимущественно это наличие конкрементов в желчном пузыре, патологии проходимости желчных путей или дисфункция желчного пузыря. Но следует учитывать и возможность одновременного сочетания расстройств панкреатической железы и желчного пузыря.
Болезни тонкого кишечника, например энтерит, иногда трудно отличить от хронического панкреатита, поскольку они тоже характеризуются хронической диареей, истощением, гиповитаминозом. Энтерит отличается характерной особенностью – болезненностью при пальпации в области пупка.
На начальных этапах, рак поджелудочной железы может протекать с симптоматикой, похожей на панкреатит. Если существует подозрение на онкологию, а УЗИ не дало однозначного ответа в плане дифференциации этих заболеваний, проводится лапароскопия с биопсией, чтобы точно определить наличие новообразований и выяснить, имеют ли они злокачественный характер.
Острый и хронический панкреатит: в чем отличия? Симптомы, причины и лечение панкреатита за рубежом
Острый и хронический панкреатит: в чем отличия? Симптомы, причины и лечение панкреатита за рубежом
 Панкреатитом называют воспаление поджелудочной железы. В зависимости от формы заболевания, панкреатит может быть острым или хроническим. Заболевания имеют одинаковое название, однако они сильно отличаются друг от друга.
Панкреатитом называют воспаление поджелудочной железы. В зависимости от формы заболевания, панкреатит может быть острым или хроническим. Заболевания имеют одинаковое название, однако они сильно отличаются друг от друга.
Острый панкреатит: симптомы, причины, осложнения
Главный симптом острого панкреатита – сильная ноющая боль вверху живота, которая сохраняется несколько дней. В половине случаев она отдает в спину. Часто сопровождается тошнотой, рвотой, повышением температуры.
Болезнь развивается из-за нарушения работы ферментов поджелудочной железы: они не поступают в кишечник и начинают переваривать саму железу. В ответ на повреждение запускается иммунная реакция, что приводит к отеку и воспалению органа.
Этот процесс может привести к осложнениям, вплоть до шока и полиорганной недостаточности. Более того, повышается риск бактериальной инфекции из-за нарушения барьера кишечника.
Наиболее частые причины острого панкреатита – камни в желчном пузыре и злоупотребление алкоголем. Они вызывают свыше 70% всех случаев заболевания.
Панкреатит при беременности
У женщин острый панкреатит может развиться во время беременности. Его причиной становится желчнокаменная болезнь: гормональные изменения и лишний вес способствуют образованию камней в желчном пузыре. Это происходит редко, но в таких случаях диагностика и лечение осложняются. Из-за болезни могут быть показаны преждевременные роды.
Хронический панкреатит: симптомы, причины, осложнения
Боль при хроническом панкреатите отличается от острого заболевания. Она возникает эпизодически, обычно после приема пищи. Со временем боль становится непрерывной. К симптомам хронического панкреатита также относятся вздутие живота, потеря веса, усталость.
Причины хронического панкреатита до конца не выяснены. Известно, что в поджелудочной железе развивается фиброз, то есть образуются рубцы. К этому приводит многократное повреждение органа, в том числе из-за приступов острого панкреатита.
К возможным осложнениям хронического панкреатита относятся:
- нарушение пищеварения и недоедание
- хроническая боль в животе
- сахарный диабет
- рак поджелудочной железы
Чаще всего развитие хронического панкреатита связывают с употреблением алкоголя, сахарным диабетом, курением и наследственными причинами.
Острый и хронический панкреатит: лечение
Лечение панкреатита может проводить только врач. Оно включает в себя:
- обезболивание
- восстановление работы поджелудочной железы
- предотвращение и лечение осложнений
При остром панкреатите назначают поддерживающее лечение: капельницу с изотоническим раствором, внутривенное питание и обезболивающие препараты. Если наблюдаются осложнения и сопутствующие заболевания, врач может прописать антибиотики и дополнительное лечение вплоть до интенсивной терапии.
Лечение хронического панкреатита может быть хирургическим. В зависимости от области поражения, врачи удаляют часть органа или соединяют его с тощей кишкой, если есть непроходимость протоков поджелудочной железы. Операция помогает справиться с болью у 70-80% пациентов.
Где лечат панкреатит? Лечение панкреатита в клиниках Европы
Часто панкреатит становится сопутствующим заболеванием на фоне желчнокаменной болезни, сердечно-сосудистых нарушений, онкологии. Успех лечения зависит от правильной диагностики: панкреатит можно принять за инфаркт, язву, аппендицит и другие состояния.
В зарубежных клиниках больше возможностей для диагностики: используются передовые технологии визуализации и лабораторных исследований. Это позволяет избегать ошибок в постановке диагноза и назначать пациентам верное лечение.
Так, пациентам с панкреатитом проводят КТ, ангиографию, лапароскопию, эндоскопическое исследование. Все это необходимо для исключения других диагнозов и оценки тяжести заболевания.
Врачи заботятся о назначении достаточных доз обезболивания. При хирургических вмешательствах проводятся малоинвазивные процедуры: после технически сложных операций на теле практически не остается рубцов. Восстановление пациента проходит быстро.
К тому же, в европейских клиниках принято заботится о пациенте, окружая его физическим и психологическим комфортом. Иностранные пациенты могут разместиться в одной палате вместе с близким родственником.
Организация лечения панкреатита в зарубежных клиниках
Современная медицина способна улучшить состояние пациента при панкреатите и предотвратить осложнения болезни. Если Вы хотите узнать о возможностях лечения Вашего заболевания за границей, свяжитесь с нами по телефону 8 800 200 49 17 (бесплатная линия) или оставьте заявку на сайте. Первичная консультация врача и анализ медицинских документов проводятся бесплатно и с соблюдением медицинской тайны.
«Лечение за рубежом» с 2003 года организует поездки на диагностику и лечение за границу. Мы можем организовать поездку даже в условиях локдауна из-за пандемии. Наши врачи знают иностранные языки и постоянно контактируют с зарубежными клиниками. Мы ориентируемся в доступных методах лечения и подбираем для каждого клиента наиболее подходящие варианты.
Чем острый панкреатит отличается от хронического: признаки и отличия

Деликатное
здоровье

Общие
направления

Диагностика
- Главная
- Гастроэнтерология
- Заболевания поджелудочной железы.
Лечением заболеваний поджелудочной железы в Нижнем Новгороде занимается врач – гастроэнтеролог.
Поджелудочная железа играет колоссальную роль в организме человека.
Поджелудочная железа отвечает за обменные и пищеварительные процессы в организме.
Поджелудочная железа является важнейшим секреторным органом человеческого организма.
Сегодня в Нижнем Новгороде лечат самые популярные заболевания поджелудочной железы – это панкреатит, панкреонекроз, рак, киста и диабет.
Острый панкреатит.
Острый панкреатит – это острое воспаление поджелудочной железы.
Острый панкреатит обычно появляется на фоне злоупотребления человеком спиртными напитками и перенесенными алкогольными отравлениями.
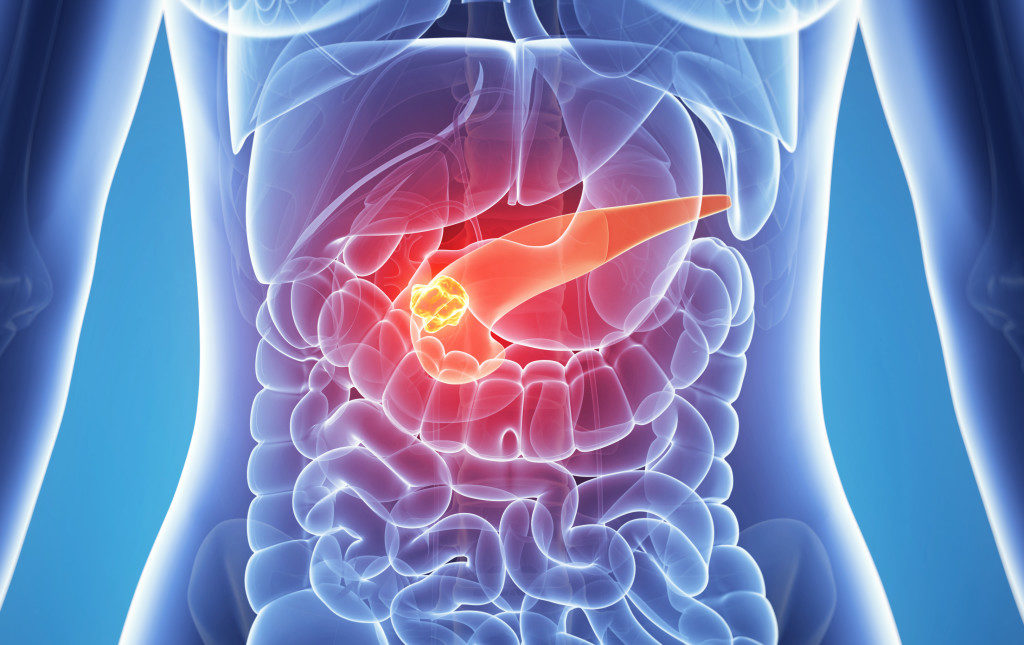
К острому панкреатиту также могут привести:
- неправильное или некачественное питание (употребление жирной, острой пищи, частое переедание);
- мочекаменная болезнь – наличие камней в почках;
- наследственность;
- травмирование поджелудочной железы: перенесенные операции, травмы, механические повреждения;
- неконтролируемый прием медикаментов, антибиотиков;
- эндокринные заболеваний, гормональные нарушения.
- инфекции и вирусы.
Симптомы острого панкреатита в Нижнем Новгороде.
Главный симптом панкреатита – острейшая боль в подложечной зоне, подреберьях (правом и левом). Боль со временем начинает принимать опоясывающий характер, захватывать спину, нижние и боковые участки живота.
Выявление острого панкреатита в Нижнем Новгороде.
При подозрении на развитие панкреатита в организме, врач гастроэнтеролог назначает следующий комплекс обследований:
- общий анализ крови, который позволяет узнать о наличии воспалительного процесса;
- УЗИ брюшной полости, которое позволяет увидеть изменения во внутренних органах;
- общий анализ мочи для выявления амилазы в моче, наличие которой говорит о развитии панкреатита;
- ФГДС.
Хронический панкреатит.
Хронический панкреатит констатируют, когда болезнь развивается в результате затяжного воспалительного процесса, протекающего в поджелудочной железе. Наиболее подвержены заболеванию мужчины старше 40.
Симптомы и причины хронического панкреатита в Нижнем Новгороде.
Самые распространенные причины хронического панкреатита – это наличие у больного желчнокаменной болезни и избыточное употребление спиртных напитков.
Также способствует развитию хронического панкреатита употребление в пищу жирной, некачественной пищи, газированных напитков, алкоголя.
О наличии хронического панкреатита говорит боль режущего характера. Также отрыжка, рвота, вздутие живота, проблемы со стулом, отсутствие аппетита, потеря веса – симптомы хронического панкреатита.
Методы диагностики хронического панкреатита в Онли Клиник.
Врач – гастроэнтеролог в Онли Клиник при подозрении хронического панкреатита назначает пациенту следующий комплекс обследований:
общий анализ крови: при хроническом панкреатите наблюдается повышение концентрации в крови лейкоцитов, увеличение скорости оседания эритроцитов, увеличение показателей амилазы.
- общий анализ мочи: показывает увеличение амилазы.
- УЗИ брюшной полости и поджелудочной железы.
- КТ, МРТ для установления очагов болезни и присутствие камней.
Панкреонекроз.
Панкреонекроз – это тяжелая форма панкреатита, в результате которой происходит изменение паренхимы поджелудочной железы, имеющие дегенеративно-деструктивный характер.
Панкреонекроз чаще встречается в молодом возрасте, наиболее подвержены ему женщины.
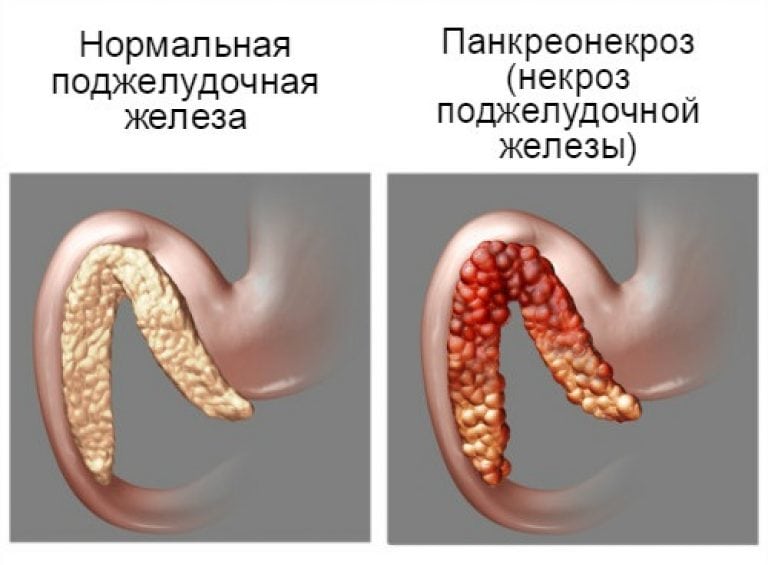
Причины панкреонекроза.
Среди причин панкреонекроза врачи – гастроэнтерологи чаще всего называют холелитиаз, холецистит, неправильное питание, осложнения после хирургического вмешательства или травм, злоупотребление алкоголем, никотином, наркотиками, инфекции, вирусы.
Симптомы панкреонекроза.
Симптомы панкреонекроза – это болевые ощущения в области живота.
Также свидетельствовать о панкреонекрозе может многократная рвота, приступы тошноты, постоянная сухость во рту, пигментация кожи, приступы одышки, даже в состоянии покоя; ощущение слабости, психическое беспокойство и напряжение.
Методы диагностики панкреонекроза.
Для диагностики панкреонекроза используются такие же исследования и анализы, как и при панкреатите.
Рак поджелудочной железы.
Рак поджелудочной железы – это редкое заболевание, характеризующееся образованием в тканях поджелудочной железы злокачественных клеток.
Причины рака поджелудочной железы.
Причинами развития рака поджелудочной железы становиться нездоровый образ жизни.
В частности злоупотребление вредными привычками – курение, алкоголь, наркотики, переедания, некачественная пища, отсутствие грамотного режима отдыха и труда – приведет к раку поджелудочной железы.
Также тревожные факторы – это возраст и пол: рак поджелудочной железы чаще всего диагностируют у мужчин старше 60 лет.
Гиподинамия приводящая к избыточному весу может стать причиной рака.
Хронические заболевания и плохая наследственность могут спровоцировать рак поджелудочной железы.
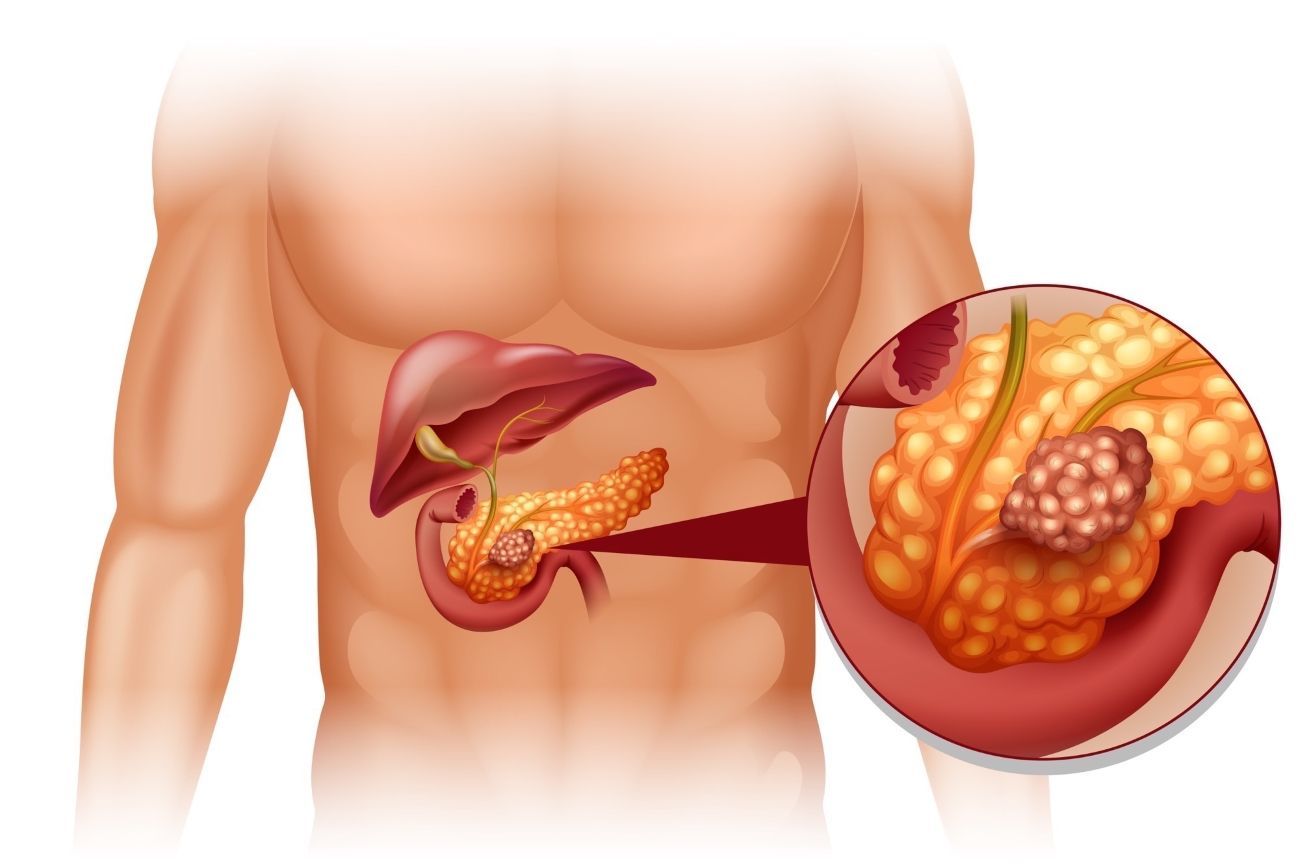
Симптомы рака поджелудочной железы.
Среди основных проявлений, с помощью которых даёт о себе знать рак поджелудочной железы, встречаются следующие:
- Болевые ощущения, концентрирующиеся в верхней зоне живота и отдающие в спину. Боль имеет острый, опоясывающий характер;
- Снижение массы тела. Вес уменьшается, несмотря на сохранение пищевых привычек;
- Сухость во рту, сильная жажда;
- Рвота, обусловленная сдавливающим действием опухолевого образования;
- Желтуха. Возможно пожелтение кожного покрова и слизистых оболочек. Симптом связан с нарушением оттока желчи, иногда желтуха сопровождается кожным зудом;
- Ощущение тяжести в зоне правого подреберья. Симптом связан со сдавливанием селезеночной вены;
- Нарушения стула. Нехватка ферментов и плохая всасываемость жиров приводят к жидкому жирному стулу, характеризующемуся резким запахом.
Как выявить рак поджелудочной железы в Нижнем Новгороде?
Проведя физический осмотр пациента, выслушав жалобы и анамнез врач – гастроэнтеролог назначает следующие анализы и обследования:
- УЗИ позволит обнаружить опухолевое образование;
- КТ. Компьютерная томография дает возможность обнаружить опухоли даже самых маленьких размеров;
- Биопсия. Кусочек ткани берется для анализа. Результат биопсии показывает доброкачественный или злокачественный характер новообразования;
- Общий анализ крови. Результат анализа покажет уровня концентрации в организме антигена CA19-9;
- Рентген грудной клетки, УЗИ печени и другие.
Киста поджелудочной железы.
Киста представляет собой пузырек с жидкостью образующийся в паренхиме поджелудочной железы или близлежащих тканях.
Причины кисты.
Киста поджелудочной железы может быть приобретенной или врожденной. Врожденные образования возникают из – за патологий развития тканей.
На появление приобретенных кист влияют повреждения поджелудочной железы (хирургические вмешательства, несчастные случаи, травмы); хронический или острый панкреатит; доброкачественные новообразования; злокачественные опухоли; инфекции; вирусы; холестерин; переедание; злоупотребление алкоголя; хронические заболевания.
Симптомы кисты поджелудочной железы.
Симптомы кисты поджелудочной железы зависят от локализации образования и его размерами.
Если размер кисты не более 2 см – симптомы кисты могут быть неярко выражены.
Если киста поджелудочной железы более 2 см, то ее наличие можно определить по болям в зоне левого или правого подреберья, в область пупка и под лопаткой.
Киста поджелудочной железы приводит к уплотнению в зоне брюшной полости, которое легко обнаруживается при пальпации.
На фоне кисты поджелудочной железы может развиться желтуха, а также расстройство пищеварения, тошнота и рвота, чередование поноса и запора. Также киста поджелудочной железы приводит к изменению цвета мочи и каловых масс, к потере веса, к нарушениям пищеварения. Из — за кисты поджелудочной железы пациент постоянно ощущает слабость и недомогание.
Если к кисте присоединяется инфекция, среди симптомов отмечаются повышение температуры тела, озноб, головные и мышечные боли.
Выявление кисты поджелудочной железы в отделении гастроэнтерологии Онли Клиник.
Кисту поджелудочной железы врач – гастроэнтеролог в Онли Клиник может увидеть невооруженным взглядом или нащупать. В дополнении врач – гастроэнтеролог назначает Ультразвуковые исследование для выявления наличия новообразования; рентген; КТ.
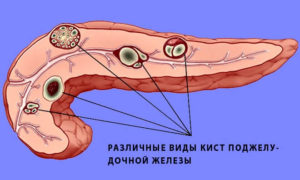
Сахарный диабет.
Сахарный диабет развивается из – за нарушения производства инсулина в крови.
Причины сахарного диабета в Нижнем Новгороде.
Наследственность – это основная причина развития сахарного диабета. Также сахарный диабет может развиться на фоне ожирения, избыточной массы тела, неправильного и некачественного питания.
Стрессы, психологические травмы могут привести к диабету. Также отрицательно повлиять на развитие заболевания могут инфекции, вирусы.
Сахарный диабет можно определить по таким симптомам:
- Нарушение мочеиспускания;
- Постоянное чувство голода;
- Резкое похудение (если его нельзя объяснить ограничениями в пище);
- Повышенная сухость кожных покровов, кожный зуд;
- Онемение в области ног и рук;
- Рвота, тошнота;
- Боль в области живота;
- Ухудшение зрения;
- Подверженность инфекциям, плохое заживание ран.
Диагностика сахарного диабета.
Для подтверждения диагноза «сахарный диабет» врач в Нижнем Новгороде проводит тест на сахар, назначает анализ крови на показатель глюкозы, общий анализ мочи.












