Варфарин и кардиомагнил: чем отличаются средства и что лучше
Специальный репортаж
 9 октября в Москве в рамках Всероссийского национального Конгресса Кардиологов при поддержке компании Никомед прошел симпозиум «Сложные и нерешенные проблемы ведения больных с нарушениями сердечного ритма: в помощь практическому врачу». Местом его проведения послужил конференц-зал Российской академии государственной службы при президенте Российской Федерации.
9 октября в Москве в рамках Всероссийского национального Конгресса Кардиологов при поддержке компании Никомед прошел симпозиум «Сложные и нерешенные проблемы ведения больных с нарушениями сердечного ритма: в помощь практическому врачу». Местом его проведения послужил конференц-зал Российской академии государственной службы при президенте Российской Федерации.
Нарушение сердечного ритма, особенно мерцательная аритмия, в клинической практике становится настолько частым явлением, что редкий врач не сталкивается с этим в своей повседневной работе. Осложнения, возникающие при этой патологии в различных органах и системах, объединяют усилия по их предотвращению врачей разных специальностей — терапевтов, кардиологов, неврологов и сосудистых хирургов. Все они собрались на симпозиум, чтобы постараться прояснить для себя с помощью ведущих специалистов многие неясные вопросы, связанные с профилактикой и лечением последствий этого заболевания.
На симпозиуме были представлены следующие доклады: «Тактика ведения больных с мерцательной аритмией и ХСН» проф. Терещенко С.Н., «Мерцательная аритмия: место антиагрегантов» проф. Остроумовой О.Д., «Мерцательная аритмия: место антикоагулянтов» проф. Карпов Ю.А.
 Профессор Терещенко С.Н. «Тактика ведения больных с мерцательной аритмией и ХСН».
Профессор Терещенко С.Н. «Тактика ведения больных с мерцательной аритмией и ХСН».
Профессор рассказал о многочисленных причинах, приводящих к развитию мерцательной аритмии: ишемическая болезнь сердца, кардиомиопатии, перикардиты и даже тиреотоксикоз. Но и сама мерцательная аритмия является частой причиной развития таких серьезных заболеваний, как хроническая сердечная недостаточность и острое нарушение мозгового кровообращения, значительно повышая уровень летальности и тяжелой инвалидизации при их наступлении. Это связано с тем, что изменение гемодинамики в полостях сердца при мерцательной аритмии приводит к повышенному тромбообразованию, что создает постоянную угрозу эмболии, особенно для сосудов головного мозга.
С другой стороны, и антитромботическая терапия, которая применяется при мерцательной аритмии, может вызвать достаточно серьезные осложнения. Докладчик рассмотрел различные направления лечения мерцательной аритмии, рассказав о последних исследованиях в этой области. Оказывается, существует две возможности влияния на сердечный ритм. Первая- это установление синусового ритма, для чего может применяться даже электрическая кардиостимуляция, а затем- прием антиаритмических средств и непрямых антикоагулянтов в профилактических целях. Второй путь — это удержание частоты сердечных сокращений в нормосистолии применением препаратов, снижающих ЧСС — бета-адреноблокаторов, сердечных гликозидов и антагонистов кальция. Причем наиболее оптимальным признается комбинированное применение сердечных гликозидов и бета-адреноблокаторов. Результаты всех исследований показали, что в группе больных, у которых старались обязательно поддерживать синусовый ритм, больше оказалась летальность, количество побочных эффектов со стороны легких и желудочно-кишечного тракта, количество брадикардий и удлинение интервала Q-T. Поэтому на сегодняшний момент лучше контролировать частоту сердечных сокращений применением бета-адреноблокаторов (таких как бисопролол (КОНКОР), пролонгированный метопролол) и сердечных гликозидов, и проводить обязательную профилактику тромбоэмболических осложнений применением непрямых антикоагулянтов. Из них лучшим во всем мире признается препарат фирмы Никомед — Варфарин. Его применение снижает частоту инсультов и инфарктов при мерцательной аритмии на 50%. Этот эффект должен поддерживаться уменьшением риска кровотечений с обязательным контролем МНО (международного нормализованного отношения).
 Профессор Остроумова О.Д. «Мерцательная аритмия: место антиагрегантов».
Профессор Остроумова О.Д. «Мерцательная аритмия: место антиагрегантов».
Признавая в своем выступлении, что варфарин является препаратом № 1 в мире для профилактики тромбоэмболий, г-жа Остроумова все же обратила внимание на применение антиагрегантов, аспирина в частности. Они также имеют значение в предотвращении тромбозов при мерцательной аритмии, особенно инсультов, которые являются самыми частыми и грозными осложнениями. Наличие мерцательной аритмии увеличивает риск развития инсульта в 20 раз. Наиболее значима эта проблема для пожилых больных, так как встречаемость мерцательной аритмии с возрастом значительно вырастает.
Как и по варфарину, по аспирину также проведено большое количество исследований, которые дали интересные результаты:
- пересмотрены дозы применения аспирина: для достижения оптимального соотношения показателей «эффективность-переносимость» суточная доза аспирина должна составлять 75-150 мг, а не 325 мг, как раньше.
- аспирин также имеет хороший эффект, снижая риск развития тромбоэмболий при мерцательной аритмии на 22 %.
- уточнены механизмы действия аспирина: это влияние на образование фибрина и фибринолиз, антиоксидантное и противовоспалительное действие. Установлено, что при мерцательной аритмии повышается уровень интерлейкина-6. Это еще одно дополнительное звено, на которое может воздействовать аспирин.
Были и исследования, которые сравнивали варфарин и аспирин. Эффект варфарина несомненно выше — 36% составляет дополнительное снижение риска развития тромбоэмболических осложнений. И все же аспирин сохраняет свою нишу применения при мерцательной аритмии.
В настоящее время тактика ведения больных с мерцательной аритмией базируется на возрастных аспектах и наличии различных факторов риска (высоких, средних и низких градаций). Если пациент моложе 60 лет, и совсем не имеет факторов риска, то здесь и применяется аспирин. И даже если больному 65-75 лет, но он не имеет факторов риска, то также возможно применение аспирина. Если же в этой возрастной группе имеются факторы риска средних градаций (ишемическая болезнь сердца и сахарный диабет), то наряду с аспирином препаратом выбора уже становится варфарин. Все остальные группы больных — более старшего возраста и с наличием факторов риска высоких градаций (перенесенное острое нарушение мозгового кровообращения, артериальная гипертония, митральный стеноз и протезы клапанов) — должны находиться на лечении варфарином.
Всегда надо помнить о серьезной проблеме, связанной с таким лечением — это риск кровотечений. Хотя варфарин и в большей степени увеличивает риск кровотечений, чем аспирин, он все равно остается препаратом №1 для профилактики тромбоэмболий. Обязательным условием безопасности терапии варфарином является определение МНО с достижением оптимальных терапевтических его показателей. Если же риск кровотечения больше пользы от приема варфарина, то на замену опять остается аспирин. Благо, что сейчас имеются новые его формы, призванные повысить защиту, прежде всего желудочно-кишечного тракта, при применении аспирина. Например, препарат Кардиомагнил фирмы Никомед. Его защитное действие связано с присутствием гидроокиси магния, обладающей цитопротективным, обволакивающим действием, снижающей протеолитическую активность желудочного сока и абсорбирующего пепсин.
Профессор Карпов Ю.А. «Мерцательная аритмия: место антикоагулянтов».
Основной угрозой при мерцательной аритмии для больных, страдающих этим недугом, есть и остается риск развития инсульта. И чем старше больной, чем больше у него сопутствующих заболеваний, тем больше он нуждается в высокоэффективной антитромботической терапии. Золотым стандартом на сегодняшний день является препарат Варфарин. Что же при этом является показателем эффективности терапии? Так как риск для пациентов заключается в наличии тромба в полости сердца, а его можно визуализировать, применив транспищеводную эхокардиографию, то исчезновение или уменьшение тромба по данным повторных ультразвуковых исследований будет наглядным показателем эффективного действия варфарина.
В завершение симпозиума компания Никомед представила новый мультимедийный проект «Сердечно-сосудистый континуум. Школа по ХСН», разработанный совместно с Российским кардиологическим научно-производственным центром. Он является уникальной образовательной программой, в которой представлены «живые» лекции ведущих специалистов страны по основным сердечно-сосудистым заболеваниям, включая инфаркт миокарда, артериальную гипертонию, хроническую сердечную недостаточность. Кроме обширного текстового материала, во всех разделах имеется анимация, делающая процесс обучения боле доступным и занимательным. На диске собрана полная информация в виде монографий и статей о препаратах фирмы Никомед. Компания собирается бесплатно предоставить диск в пользование лечебных учреждений кардиологического профиля, выражая надежду, что он окажет немалую помощь в нелегкой работе врачей.
УЗ «Могилевская городская больница скорой медицинской помощи»
Памятка для пациента, принимающего Варфарин

1. Что такое Варфарин?
Варфарин принадлежит к классу лекарств, известных под названием антикоагулограммы.Они уменьшают способность крови образовывать тромбы в кровеносных сосудах. Чтобы варфарин помогал Вам, его надо правильно принимать, со всеми необходимыми предосторожностями, точно соблюдая инструкции и советы врача.
Очень важно, чтобы Вы понимали, почему Вы принимаете это лекарство и выполняли все рекомендации врача.
Организм нормально работает, если кровь свободно циркулирует по сосудам. Сгустки крови, мешающие её нормальному току, называются тромбами. Варфарин замедляет формирование тромбов в крови. Тромбы могут образовываться в любом месте организма. При нормальной работе системы свёртывания крови лишь при повреждении кровеносного сосуда образуется небольшой тромб, который останавливает кровотечение. Но если тромбы формируются в кровотоке самопроизвольно, это значит, что в системе свёртывания что-то нарушилось. Образование тромбов называется тромбозом или тромбоэмболией.
Виды заболеваний.
В данной таблице, показано, где образуются тромбы и
Тромбы, двигающиеся по кровеносным сосудам
Тромбы в лёгких
Тромбы в артериях головного мозга
Нерегулярное сердцебиение, аритмия
Тромбы в артериях сердца
Тромбы в камерах сердца
2. Правила приёма варфарина.
- Варфарин принимайте в той дозе, которую Вам подобрал врач, в одно и то же время. Не удваивая дозу, если Вы пропустили время приёма лекарства, поскольку риск кровотечении может увеличиться.
- Варфарин принимается по определённой схеме, подбираемой индивидуально для каждого больного врачом (ежедневно, через день или по другой схеме).
Самостоятельно менять порядок приёма Варфарина нельзя.
- Соблюдайте частоту сдачи анализов крови на МНО, которую Вам порекомендовал врач для контроля за состоянием свёртываемости крови. После каждой сдачи анализов посещайте врача или связывайтесь с ним по телефону.
- Используйте дневник приёма Варфарина, записывайте туда каждую дозу препарата. Форма такого дневника помещена в конце этой брошюры. В блокноте или тетради по предлагаемой форме начертите соответствующие графы. При каждом посещении врача показывайте дневник.
- Храните Варфарин в тёмном прохладном месте и берегите от детей.
- Не храните лекарство в ванной комнате, возле кухонной раковины или в других влажных местах. Варфарин может испортиться от жары и влаги.
- Не храните лекарство, если оно просрочено, или если вы больше его не принимаете.
3. ПРЕДУПРЕЖДЕНИЯ.
3.1. Признаки передозировки Варфарина.
При неправильном приёме Варфарина или изменении вашего образа жизни, питания или приёме других препаратов могут появиться признаки побочного действия или передозировки Варфарина.
Если у вас появились:
- кровоточивость дёсен при чистке зубов
- необъяснимые носовые кровотечения или синяки на коже
- сильное кровотечение при порезах, ранах, менструации
- кровь в моче или чёрный (с кровью) кал
- кровохарканье
- тяжёлые или продолжительные боли
- боли в суставах, опухоли или уплотнения
- кровавая или тёмного цвета рвота
Вам немедленно нужно обратиться к врачу.
3.2. Режим
Избегайте активных занятий спортом, подъёма тяжестей или других видов деятельности, которые могут привести к падениям и ушибам.
Не рекомендуется посещение бани (парилки), ручной массаж, душ Шарко.
Исключите из рациона алкоголь, закуски и приправы, содержащие уксус.
Избегайте пребывания на солнце. Разрешается плавание в бассейне, тёплые жемчужные ванны, терринкур.
3.3 Обязательно сообщайте стоматологу, гинекологу и другим врачам, особенно, если предстоит хирургическое вмешательство, что вы принимаете Варфарин.
Некоторые лекарства могут изменить (усилить или ослабить) антикоагулянтное действие Варфарина: сюда включаются средства,
которые вы покупаете без рецепта, в том числе, аспирин или лекарства от головной боли, включающие жаропонижающие.
Не принимайте ни одно из указанных ниже лекарств без консультации с вашим врачом.
Лекарства, усиливающие активность Варфарина:
- препараты, содержащие аспирин (аскофен, цитрамон, аскаф, кардиомагнил и др.)
- лекарства, применяемые при артритах, артрозах: ибупрофен, индометацин, напроксен, диклофенак, диклоберн, вольтарен, ксефокам, кеторолак, и др.
- кроме того, усиливать аникоагулянтное действие Варфарина могут: глибенкламид, тироксин, тиклопидин.
Лекарства, снижающие активность Варфарина :
Барбитураты, антигистаминные препараты, галоперидол, оральные контрацептивы, антациды.
В связи с этим не принимайте новые или не прекращайте принимать уже назначенные лекарства, не посоветовавшись с вашим врачом.
3.4 Диета
Всегда придерживайтесь сбалансированной диеты. Витамин К, содержащийся во многих пищевых продуктах, снижает эффект Варфарина, а любые изменения в вашем ежедневном меню могут изменить количество этого витамина. Лучше всего, чтобы количество получаемого вами витамина К было постоянным. Когда вы принимаете Варфарин, особенно важно не менять значительно количество этих продуктов в вашем ежедневном рационе.
Достаточная ежедневная доза витамина К составляет 70-140 мг. Если пациент употребляет большое количество пищи с высоким содержанием витамина К, эта пища будет ослаблять действие Варфарина. Рекомендуется диета с постоянным разрешённым количеством продуктов, содержащих витамин К.
Содержание витамина К в продукта
Для чего нужны оральные антикоагулянты?
Антикоагулянты — это лекарственные препараты, снижающие активность свертывающей системы крови и препятствующие чрезмерному образованию тромбов. Современные антикоагулянты оказывают влияние на различные звенья процесса коагуляции крови и применяются для профилактики и лечения артериальных или венозных тромбозов и тромбоэмболий.
Классификация антикоагулянтов
Все антикоагулянтные препараты разделяются на две большие группы:
- антикоагулянты прямого действия (препараты назначаются в виде инъекций), угнетающие активность тромбина — прямые антикоагулянты;
- антикоагулянты непрямого действия, или оральные антикоагулянты (назначаются в виде таблеток), нарушающие образование протромбина в печени. Их также называют антагонистами витамина К, или непрямыми антикоагулянтами.
Антикоагулянты непрямого действия
Витамин К — витамин естественного происхождения, содержащийся в основном в зеленых листовых овощах (шпинат, брокколи, латук) и попадающий в организм с пищей. Кроме того, витамин K синтезируется бактериями в кишечнике. Организм использует витамин К для образования в печени целого ряда белков, участвующих в свертывании крови. Суточная потребность витамина К: 0,03-1,5 мкг/кг/сут (до 105 мкг/сут).
Таблица 1. Содержание витамина К в продуктах (мкг/100 г продукта)
| Продукты | Содержание витамина К |
| Зеленый чай, листья | 964 |
| Салат-латук, зеленые листья | 850 |
| Мангольд, листья сырые | 830 |
| Капусты лист | 817 |
| Кочанная капуста, сырая | 487 |
| Брюссельская капуста | 434 |
| Шпинат, листья сырые | 383 |
| Шпинат, листья свежие/замороженные, сваренные | 360 |
| Черный чай, листья | 42 |
| Брюссельская капуста, свежая, замороженная | 289 |
| Цикорий сырой | 231 |
| Салат краснолистный | 210 |
| Брокколи сырая | 205 |
| Соевое масло | 193 |
| Брокколи свежая/замороженная, сваренная | 192 |
| Зеленый лук | 190 |
| Фасоль | 140 |
| Салат Айсберг | 123 |
Оральные антикоагулянты, вмешиваясь в этот процесс, существенно увеличивают время свертывания крови. Однако пероральные антикоагулянты не разжижают кровь и не растворяют уже образовавшиеся сгустки крови, хотя и позволяют прекратить рост имеющихся тромбов.
В норме естественные антикоагулянты крови способствуют тому, что ее свертывание происходит только при нарушении целостности кровеносных сосудов. Однако при определенных клинических состояниях, называемых тромбозными нарушениями, этот же механизм может приводить к нежелательному образованию опасных для жизни кровяных сгустков — тромбов. В таких ситуациях действие антикоагулянтов позволяет предотвратить избыточное тромбообразование.
Если у вас обнаружили тромб или существует опасность образования кровяных сгустков, в качестве одного из элементов лечения врач может назначить лечение антикоагулянтами (например, варфарином), которые предотвращают образование тромбов.
Классификация антикоагулянтов непрямого действия
Все антикоагулянты непрямого действия подразделяются на три основные группы:
- монокумарины – варфарин, маркумар, синкумар;
- дикумарины – дикумарин, тромексан;
- индандионы – фенилин, дипаксин, омефин.
Самым распространенным непрямым антикоагулянтом является варфарин, что связано с предсказуемостью его действия и стабильными показателями антикоагуляции.
Показания к назначению пероральных антикоагулянтов
Можно выделить следующие основные причины применения оральных антикоагулянтов:
- мерцательная аритмия: нарушение сердечного ритма в виде беспорядочного сокращения предсердий, которое может приводить к образованию сгустков на их стенках;
- механические клапаны сердца: хирургическая замена поврежденных сердечных клапанов их механическими аналогами. При этом организм реагирует на «чужеродный» механических клапан и запускает нежелательный процесс свертывания крови.
Примерно 75% осложнений после операций по протезированию клапана связано с кровотечением и тромбоэмболией, которые могут возникнуть в течение первого года после операции 1 .
У пациентов с механическим протезом митрального клапана массивная тромбоэмболия происходит с частотой 4-12 % в год. У больных с механическим протезом в аортальной позиции этот показатель выше 2 .
Варфарин помогает снизить эти показатели примерно до 1 % и продолжает оставаться наиболее эффективным препаратом для большинства пациентов 3 .
-
Тромбоз глубоких вен: при замедлении кровообращения сгустки могут образовываться в глубоких венах мышц бедра или таза.
Аспирин Кардио или варфарин?
Исходя из определенных критериев (возраста и дополнительных факторов риска), лечащий врач может назначить пациентам с мерцательной аритмией, один из двух вариантов антитромботических средств: антиагрегантные препараты, например, аспирин (препятствует склеиванию тромбоцитов) или антикоагулянтные препараты, например, варфарин (блокирует факторы свертывания крови):
- ацетилсалициловая кислота (аспирин), если риск инсульта невысок;
- варфарин, который рекомендуется при более высоком риске инсульта.
Фармакологическое действие аспирина как антикоагулянта заключается в угнетении слипания тромбоцитов — основного компонента тромба, таким образом, ацетилсалициловая кислота, предупреждает развитие тромбоза кровеносных сосудов.
Показанием к применению аспирина для разжижения крови является наличие преходящего нарушения мозгового кровообращения в прошлом – т.е. такого нарушения, при котором неврологическая симптоматика проявлялась не более 24 часов.
Оба препарата принимаются в виде таблеток, однако при приеме варфарина необходим более тщательный контроль коагуляции крови. Поэтому сегодня типичным решением ежедневной профилактики тромбоза является длительное применение низких доз аспирина для разжижения крови (Аспирин Кардио). Но результаты исследований свидетельствуют о том, что для уменьшения риска инсульта варфарин более эффективен 4 .
Кроме того, в инструкции по применению Аспирин Кардио для разжижения крови отдельно указан значительный перечень противопоказаний. Так же в любой инструкции к аспирину упоминается о выраженных нежелательных эффектах, развивающихся при длительном применении аспирина для разжижения крови даже в низких дозировках. При длительном приёме ацетилсалициловой кислоты, входящей в состав Аспирин Кардио, возможно развитие эрозий и язв желудочно-кишечного тракта, тромбоцитопения (снижении числа тромбоцитов), повышение уровня печёночных ферментов.
У таблеток аспирина нет явных преимуществ и в отношении стоимости. Цена «аспирина для сердца» вполне сравнима со стоимостью лечения варфарином. Даже американский аспирин для разжижения крови – далеко не панацея.
В сравнении со случаями, когда никакое лечение не проводится, варфарин снижает опасность инсульта на 64 %, что почти в три раза больше, чем при приеме аспирина для разжижения крови (для получения дополнительной информации обратитесь к врачу, который сможет рекомендовать наиболее подходящий вам препарат).

Рисунок 1. Варфарин и риск инсульта
В некоторых случаях препараты непрямых антикоагулянтов нужно принимать несколько месяцев, иногда на протяжении всей жизни. Продолжительность курса определяет врач.
Прямые и непрямые антикоагулянты снижают свертываемость крови, следовательно, повышают риск кровотечения, поэтому соблюдение режима дозирования имеет жизненно важное значение. Ни в коем случае нельзя увеличивать дозировку или сокращать интервал приема антикоагулянтов.
Первостепенное значение также имеет контроль эффективности этих препаратов: анализ крови, который называется МНО (международное нормализованное отношение), помогает подобрать наиболее оптимальную дозировку оральных антикоагулянтов.
КОВИД. Тромбы. Антикоагулянты
Кому нужны антикоагулянты, когда и в каких дозах?
 Коронавирус повышает тромбообразование. Тромбоз глубоких вен и тромбоэмболия легочных артерий очень часто встречается среди тяжелобольных людей с КОВИД. В связи с этим, антикоагулянты стали частью лечение пациентов с коронавирусной инфекцией.
Коронавирус повышает тромбообразование. Тромбоз глубоких вен и тромбоэмболия легочных артерий очень часто встречается среди тяжелобольных людей с КОВИД. В связи с этим, антикоагулянты стали частью лечение пациентов с коронавирусной инфекцией.
Какой риск тромбоза у пациента с КОВИД?
Риски у реанимационных пациентов
Среди реанимационных пациентов частота тромбозов доходит до 30%, даже при использовании профилактических доз антикоагулянтов 1 .
В исследованиях, где всем пациентам делали УЗИ глубоких вен, тромбоз был обнаружен у 65-69% пациентов 2,3 !
Во многих исследованиях, у пациентов с тромбозом был выше Индекс Массы Тела, что указывает на то, что лишний вес и ожирение может повышать риск тромбообразования при КОВИД.
Риски у госпитализированных пациентов
Среди госпитализированных пациентов, которые не нуждались в реанимации, тромбоэмболия обнаруживается примерно у 3-6% 4,5 . У некоторых пациентов, тромбы были диагностированы в первые 24 часа госпитализации.
В исследованиях, где всем пациентам делали УЗИ глубоких вен, тромбоз обнаруживается чаще, в 12-21% случаев 6,7 .
Анализ 3000 госпитализированных пациентов, принимающих профилактические дозы антикоагулянтов, выявил дополнительные факторы риска тромбоза 8 :
- Возраст и мужской пол
- Сердечно-сосудистые заболевания
- Перенесенный инфаркт миокарда
- Д-димер > 500 нг/мл
Тромбоз повышает риск смерти на 37%. 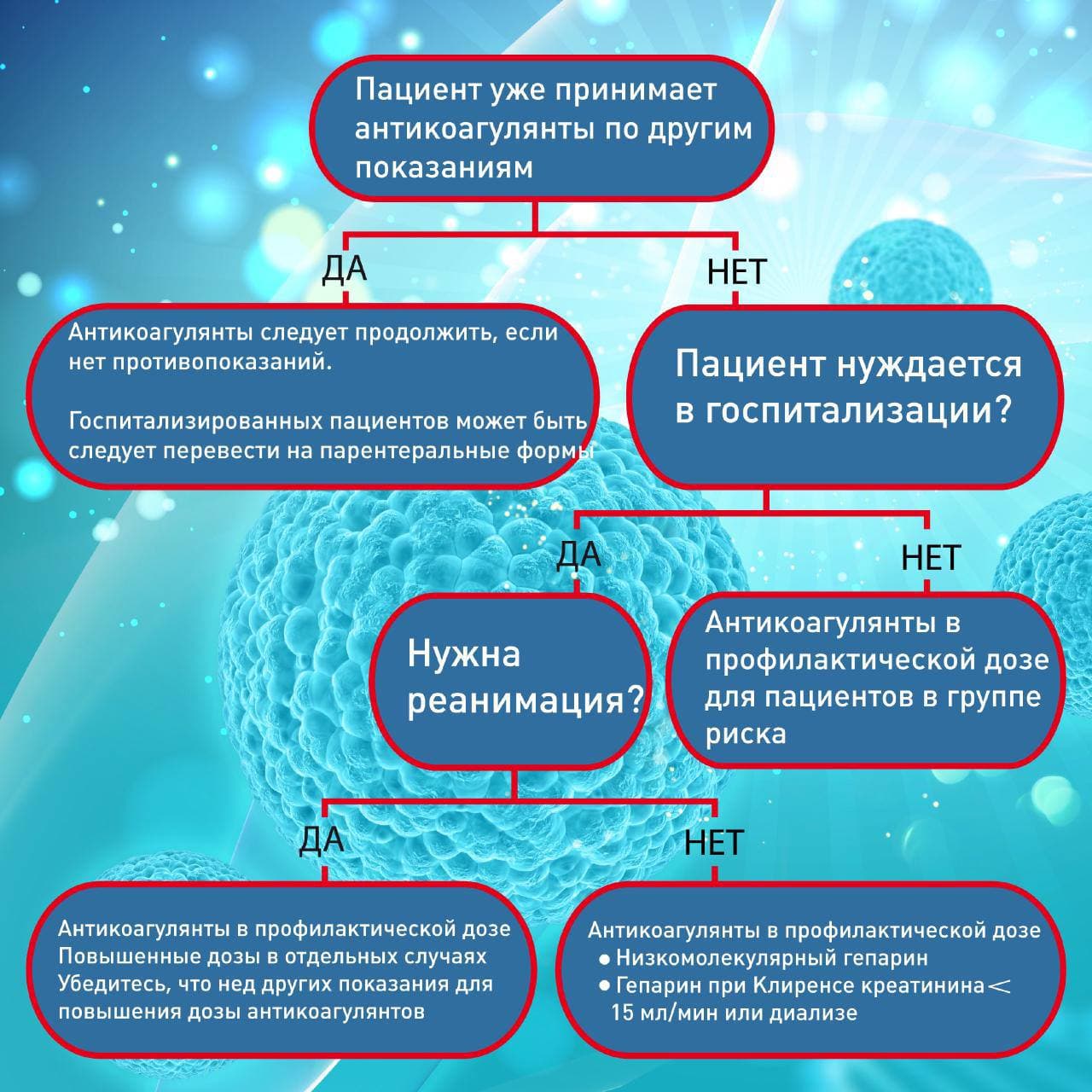
Какие анализы и обследования нужны госпитализированным пациентам?
Это нужно проверить у всех госпитализированных пациентов 9
- Общий анализ крови
- Коагуляция: МНО, Протромбиновое время
- Фибриноген
- Д-димер
- УЗИ глубоких вен при подозрение на тромбоз глубоких вен
- КТ ангиография легочных артерий при подозрение на тромбоэмболию легочной артерии
Только результаты анализов не должны быть причиной начала или прекращения антикоагулянтов, при отсутствии клинических показаний. Например, повышенный Д-димер не специфичен для тромбоэмболии, поэтому не может диагностировать ее.
Кому нужны антикоагулянты, в каких дозах и как долго?
Все госпитализированные пациенты должны получать профилактическую дозу антикоагулянтов. Как правило, применяются подкожные инъекции.
Профилактические дозы
- Эноксапарин 40 мг один раз в день (при клиренсе креатинина > 30 мл/мин)
- Эноксапарин 30 мг один раз в день (при клиренсе креатинина > 15-30 мл/мин)
- Гепарин 5000 Ед каждый 8-12 часов (при клиренсе креатинина 10 и пациентов с очень высоким Д-димером, в 6 раз выше верхней границы нормы 11 .
Как уже было сказано выше, у многих реанимационных пациентов развиваются тромбы, несмотря на профилактическую дозу антикоагулянтов. В связи с этим, многие эксперты рекомендуют повышенные дозы антикоагулянтов в реанимации.
Кому нужна терапевтическая доза антикоагулянтов?
- Если пациент уже принимает антикоагулянты по другим показаниям (мерцательная аритмия, тромбоз и т.д.), то их нужно продолжить. На время госпитализации, может быть следует перейти на инъекции
- Новый диагноз тромбоза глубоких вен или тромбоэмболия легочных артерий
- Тромбоз катетеров несмотря на профилактические дозы антикоагулянтов
Решение начать полную дозу антикоагулянтов должно быть взвешенным. Отдельные изменения в анализах, как например повышение Д-димера, не может быть единственной причиной повышение дозы антикоагулянта.
Терапевтические дозы
- Эноксапарин 1 мг/кг два раза в день
- Гепарин в/в под контролем протромбинового времени
- Апиксабан 5 мг два раза в день
- Ривароксабан 20 мг один раз в день
Нужно ли назначать терапевтические дозы антикоагулянтов тяжелым пациентам или пациентам в реанимации, у которых нет признаков тромбоэмболии?
На данный момент точного ответа нет. Результаты исследований противоречивы: в одном исследование терапевтические дозы антикоагулянтов повышают 12 смертность, в другом – понижают 13 , в третьем – никак не влияют 14 . Чтобы понять нужны ли терапевтические дозы антикоагулянтов тяжелым больным с КОВИД, необходимы рандомизированные исследования.
Поэтому, эмпирическое назначение терапевтических доз антикоагулянтов остается противоречивым. Если у пациента подозревается тромбоз, рекомендуется провести соответствующие обследования или искать другие причины для повышение дозы антикоагулянтов.
Кому нужно продолжать антикоагулянты после выписки из больницы?
Пациентам с диагностированным тромбозом необходимо минимум три месяца антикоагулянта в терапевтической дозе.
Риск тромбоза у выписанных пациентов незначительно повышен 15 . Но антикоагулянты в профилактической дозе после выписки из больницы рекомендуются людям в группе риска, если нет опасности кровотечения 16 :
- Предыдущий тромбоз
- Недавняя операция или травма
- Иммобилизация
- Ожирение
В таком случае антикоагулянты в профилактической дозе назначаются на 31-39 дней.
Нужны ли антикоагулянты не госпитализированным пациентам?
Большинство не госпитализированных пациентов не нуждается в антикоагулянтах. Но антикоагулянты могут быть назначены пациентам в группе риска (предыдущий тромбоз, недавняя операция или травма, иммобилизация, ожирение). В таком случае, антикоагулянты в профилактической дозе назначаются на 31-39 дней.
Антиагреганты и КОВИД
В данный момент идут исследования роли антиагрегантов при КОВИД. На данный момент нет данных для их назначения пациентам исключительно из-за КОВИД. Однако, если пациент принимает препараты из этой группы, то их можно продолжить принимать по стандартным показанием
- Incidence of thrombotic complications in critically ill ICU patients with COVID-19, Klok et al., Thromb Res. 2020;191:145. Epub 2020 Apr 10
- Venous Thrombosis Among Critically Ill Patients With Coronavirus Disease 2019 (COVID-19)., Nahum et al., JAMA Netw Open. 2020;3(5):e2010478. Epub 2020 May 1.
- High incidence of venous thromboembolic events in anticoagulated severe COVID-19 patients., Llitjos et al., J Thromb Haemost. 2020;18(7):1743. Epub 2020 May 27.
- Incidence of venous thromboembolism in hospitalized patients with COVID-19., Middeldorp et al., J Thromb Haemost. 2020;18(8):1995. Epub 2020 Jul 27.
- Venous and arterial thromboembolic complications in COVID-19 patients admitted to an academic hospital in Milan, Italy.. Lodigianin et al., Thromb Res. 2020;191:9. Epub 2020 Apr 23.
- Systematic assessment of venous thromboembolism in COVID-19 patients receiving thromboprophylaxis: incidence and role of D-dimer as predictive factors., Artifoni et al., J Thromb Thrombolysis. 2020;50(1):211.
- Incidence of deep vein thrombosis among non-ICU patients hospitalized for COVID-19 despite pharmacological thromboprophylaxis., Santoliquido et al., J Thromb Haemost. 2020;18(9):2358. Epub 2020 Aug 27.
- Thrombosis in Hospitalized Patients With COVID-19 in a New York City Health System. Bilalogly et al., JAMA. 2020;324(8):799
- ISTH interim guidance to recognition and management of coagulopathy in COVID-19., Akima et al., J Thromb Haemost. 2020;18(8):2057. Epub 2020 Jul 15.
- Association of Treatment Dose Anticoagulation With In-Hospital Survival Among Hospitalized Patients With COVID-19., Paranhpe et al., J Am Coll Cardiol. 2020;76(1):122. Epub 2020 May 6.
- Anticoagulant treatment is associated with decreased mortality in severe coronavirus disease 2019 patients with coagulopathy., Tang et al., J Thromb Haemost. 2020;18(5):1094. Epub 2020 Apr 27.
- Clinical Outcomes With the Use of Prophylactic Versus Therapeutic Anticoagulation in Coronavirus Disease 2019., Motta et al., Crit Care Explor. 2020;2(12):e0309. Epub 2020 Dec 16.
- Therapeutic Anticoagulation Is Associated with Decreased Mortality in Mechanically Ventilated COVID-19 Patients., Muoi et al
- Thrombosis, Bleeding, and the Observational Effect of Early Therapeutic Anticoagulation on Survival in Critically Ill Patients With COVID-19., Al-Samkari H et al., Ann Intern Med. 2021
- Postdischarge venous thromboembolism following hospital admission with COVID-19., Roberts et al., Blood. 2020;136(11):1347.
- COVID-19 and Thrombotic or Thromboembolic Disease: Implications for Prevention, Antithrombotic Therapy, and Follow-Up: JACC State-of-the-Art Review., Bikdeli et al., J Am Coll Cardiol. 2020;75(23):2950. Epub 2020 Apr 17.
Как жить с мерцательной аритмией
- О заболевании
- Цены
- Записаться
Мерцательная аритмия (МА) – самое распространённое нарушение ритма. Регистрируется повсеместно и встречается практически во всех возрастных группах, но частота ее возникновения увеличивается с каждым десятилетием жизни.
При своевременном обращении к врачу, правильно подобранном лечении и выполнении пациентом всех назначений доктора прогноз при данном заболевании достаточно благоприятный и качество жизни больного значительно не страдает.
Это касается пациентов всех возрастных групп, в том числе и пожилых.
В норме в сердце человека есть проводящая система. Она подобна электрической проводке и ее функция – из синусового узла, расположенного в левом предсердии, проводить импульсы на мышцу сердца, благодаря чему оно сокращается. При мерцательной аритмии функцию одного «источника питания» (синусового узла) берут на себя множественные аритмические очаги в предсердии и сердце сокращается хаотично. Именно поэтому эту аритмию еще называют delirium cordis (бред сердца).
Эти аритмические очаги могут быть достаточно мелкими и множественными и тогда эту форму МА называют фибрилляцией предсердий (от латинского fibrillatio-мелкие сокращения, дрожь).
При более крупных и организованных очагах аритмии говорят о трепетании предсердий (напоминает трепет крыла птицы или бабочки). Фибрилляция предсердий — всегда хаотичные и абсолютно аритмичные сокращения сердца.
Трепетание же предсердий может быть как правильной, так и неправильной формы. В первом случае ритм правильный, а во втором – такой же хаотичный, как при фибрилляции предсердий.
Различить эти формы МА можно лишь по ЭКГ. Однако методы диагностики и лечения, а также профилактики этих форм заболевания едины. Хотя при трепетании предсердий отмечается больший эффект от хирургических методов лечения.
Как и любое заболевание, МА имеет свои особенности течения. Начинается она, как правило, с внезапно развившегося эпизода (пароксизма), который может завершиться так же внезапно, как и начался.
При этом восстановление нормального (синусового) ритма может происходить как спонтанно (самостоятельно), так и с помощью специальных лекарств — антиаритмических средств.


Дальнейшее течение этого заболевания абсолютно непредсказуемо. После первого пароксизма нередко эта аритмия «затихает» на долгие годы, а потом может появиться в самый неожиданный момент. Или, наоборот, после первого эпизода срывы ритма становятся все чаще. И, как правило, при учащении, удлинении пароксизмов МА она постепенно переходит в постоянную форму, то есть поселяется в сердце пациента уже навсегда.
В ряде случаев, когда пароксизмы повторяются достаточно часто и изнуряют больного, переход аритмии в постоянную форму приносит ему облегчение, потому что каждый эпизод срыва и восстановления ритма сердца «раскачивает» его и приводит к осложнениям.
В любом случае, жить с этой аритмией можно, нужно лишь освоить основные принципы управления ею. Однако, следует понимать, что вылечить это заболевание раз и навсегда практически невозможно, как и многие другие болезни (бронхиальная астма, сахарный диабет, гипертоническая болезнь, ишемическая болезнь сердца и т.д.) — можно лишь сосуществовать с МА, контролировать ее симптомы и проводить профилактику развития осложнений. Особую когорту составляют пациенты с частыми рецидивами МА. В этом случае речь идет либо о неправильном лечении (пациент не принимает препараты, либо принимает их в недостаточной дозе, и проблема может быть решена с помощью врача – аритмолога). Однако, в ряде случаев учащение пароксизмов ФП – это естественное течение заболевания, свидетельствующее о том, что скоро пароксизмальная форма МА перейдет в постоянную. Это процесс может быть прерван с помощью хирургических методов лечения.
Мерцательную аритмию принято подразделять на следующие формы:
1.По механизмам развития;
A. фибриляция предсердий
Б. трепетание предсердий:
- правильная форма
- неправильная форма
- тахисистолическая (ЧСС 90-100 в минуту и выше)
- брадисистолическая (ЧСС 60 в минуту и ниже)
- нормосистолическая (ЧСС 60-80 в минуту)
- пароксизмальная (возникающая периодически, каждый такой пароксизм (эпизод аритмии) длится не более 7 дней и нередко проходит самостоятельно, иногда требует приема специальных лекарств для восстановления ритма)
- персистирующая (длится более 7 дней и требует активного восстановления ритма)
- перманентная (длится более года и может быть предпринята попытка восстановления ритма)
- постоянная (длится более года, восстановление ритма не показано в силу его неэффективности)
Основными причинами развития МА являются:
- гипертоническая болезнь
- пороки сердца
- перенесённые инфаркты
- перенесенные миокардиты (воспалительные заболевания сердца)
- токсическая (алкогольная) кардиомиопатия
- бронхиальная астма
- хроническая обструктивная болезнь лёгких
- пневмония
- язвенная болезнь
- эрозивный гастродуоденит
- НР-инфекция (хеликобактерный гастродуоденит)
- желчнокаменная болезнь
- хронический панкреатит
- воспалительные заболевания кишечника
- заболевания щитовидной железы (тиреотоксикоз)
- сахарный диабет
5.инфекции (ОРВИ, грипп, сепсис)
6.вредные привычки:
- злоупотребление алкоголем
- применения наркотиков
- интенсивное курение
7.нарушение режима труда и отдыха (работа без выходных и отпусков, частые командировки)
8.обострение любой сопутствующей патологии
9.онкологические заболевания, особенно после курсов лучевой и химиотерапии
10.сочетание факторов
МА может быть выявлена при регистрации электрокардиограммы, при измерении артериального давления (мигает значок «аритмия» на экране тонометра), либо сам пациент ощущает непривычное для него сердцебиение.
В случае обнаружения МА пациент должен незамедлительно обратиться к аритмологу, либо кардиологу. Ему будет предложено амбулаторное обследование или, при необходимости, госпитализация.
Оптимальным считается срок обращения за медицинской помощью в течение 48 часов с момента развития МА, так как в этом случае можно максимально быстро, эффективно и безопасно восстановить ритм.
В последнем случае искусственное восстановление синусового ритма с помощью лекарств называют медикаментозной кардиоверсией. В случае, когда ритм сердца восстанавливают с помощью электрического тока (дефибриллятором), говорят об электрической кардиоверсии
Так или иначе, любая форма этого заболевания нуждается в лечении. Мировым кардиологическим сообществом давно разработана стратегия ведения таких пациентов и обозначены основные цели лечения больных с мерцательной аритмией.
К ним относятся:
1. Контроль ритма /контроль частоты пульса
Если же нарушение ритма беспокоит более чем один-два раза в год, необходим постоянный прием антиаритмичеких средств.
Тактика по активному восстановлению и удержанию нормального (синусового) ритма с помощью ААП называется тактикой контроля ритма. Она предпочтительна у тех пациентов с пароксизмальной, перманентной и персистирующей формами заболевания, кто ведет активный образ жизни и не имеет солидной сопутствующей патологии.
При достаточно частых, затяжных эпизодах МА постоянная плановая антиаритмическая терапия также обязательна. Нередко учащение пароксизмов – это естественное течение заболевания. Но в ряде случаев эта форма МА обусловлена неправильным лечением, когда пациент принимает лекарства в недостаточной дозе, либо не лечится вовсе. Именно врач –аритмолг призван подобрать ту схему лечения, которая поможет пациенту справиться с болезнью. При ее неуспешности пациенту может быть рекомендована консультация кардиохирурга – аритмолога на предмет хирургического лечения МА.
В случае перехода этой аритмии в постоянную форму, активное восстановление ритма не показано в силу неэффективности. Под воздействием длительно существующей аритмии меняются структура и функция сердца и оно «привыкает» жить с аритмией. И «отучить» его от нее уже невозможно. У таких пациентов применяется тактика контроля пульса, то есть с помощью лекарственных средств достигается частота сердечных сокращений, комфортная для пациента. Но активных попыток восстановления ритма уже не делается.
В качестве антиаритмических средств на сегодняшний день используются:
- бета-блокаторы (метопролол, бисопролол, карведилол)
- пропафенон
- амиодарон
- сотагексал
- аллапинин
- дигоксин
- комбинация лекарственных средств
2.Профилактика осложнений:
профилактика инсульта и тромбоэмболий
При МА нет единого, скоординированного выброса крови сердцем, часть крови застаивается в его камерах и, в виде тромбов, может поступать в сосуды. Чаще всего страдают сосуды головного мозга и развивается инсульт.
С целью его профилактики назначаются препараты, влияющие на свертывание крови -варфарин, ривароксабан, дабигатран, апиксабан, которые надежно (более чем на 90%) защищают от инсульта.
Во время приема этих препаратов пациент должен следить за наличием кровотечений и раз в квартал контролировать общий анализ крови и креатинин. (при приеме ривароксабана, дабигатрана и апиксабана)., либо не реже раза в месяц исследовать МНО (международное нормализованное отношение) при приеме варфарина. Это необходимо для того, чтобы правильно рассчитать дозу препарата и следить за его безопасностью.
Ацетилсалициловая кислота (аспирин, кардиомагнил, тромбоасс) для профилактики тромбоэмболий рутинно не используется, так как степень защиты от венозного тромбоза при ее применении составляет всего 25%.
профилактика развития сердечной недостаточности
Сердечная недостаточность (СН) – осложнение многих заболеваний сердца, в том числе и МА. Это состояние обусловлено отсутствием полноценной насосной функции сердца, вследствие чего жидкая часть крови застаивается в тканях и органах, что проявляется одышкой и отёками.
С целью профилактики и лечения СН применяются ингибиторы АПФ (эналаприл, лизиноприл, периндоприл и др.), верошпирон(эплеренон), мочегонные (торасемид, фуросемид, гипотиазид).
3.Хирургическое лечение применяется в случае отсутствия эффекта от медикаментозных средств и проводится в специализированных кардиохирургических клиниках.
Виды хирургического лечения МА:
- имплантация электрокардиостимулятора при брадиформе МА
- радиочастотная аблация устьев лёгочных вен и других аритмогенных зон
- при пароксизмальной тахиформе фибрилляции и трепетания предсердий
Хирургия аритмий вообще и МА в частности – это «последний патрон», применяемый при неуспешности медикаментозной терапии.
После хирургического лечения с целью профилактики рецидивов аритмии пациентам назначается плановая антиаритмическая терапия.
Таким образом, лечение мерцательной аритмии – это образ жизни, подразумевающий «работу над собой» пациента. И в этом ему помогает врач-аритмолог.
Пациенту с МА следует беречься простудных заболеваний, вести здоровый образ жизни, избавиться от вредных привычек и избегать факторов, приводящих к ее развитию, а также неукоснительно соблюдать все рекомендации своего лечащего врача. Доктор поможет подобрать индивидуальную схему лечения и порекомендует, что делать при развитии рецидива аритмии, а также своевременно направит к кардиохирургу — аритмологу при наличии показаний.
Важно понимать, что подбор антиаритмической терапии занимает определенное время, требует повторных осмотров врача и ряда исследований в динамике ( общеклинические анализы, исследование уровня гормонов щитовидной железы, УЗИ сердца и холтеровское мониторирование ЭКГ, регистрацию электрокардиограммы) и к этом следует отнестись с пониманием. В ряде случаев требуется замена одного лекарственного препарата на другой.
Жизнь с мерцательной аритмией – процесс непростой и очень важно, чтобы пациент чувствовал поддержку и помощь доктора. Мы рады помочь Вам в этом и готовы предложить программы диспансерного наблюдения кардиолога, аритмолога и кардиохирурга в нашей клинике.






